Listeriose
Die Listeriose ist eine durch Bakterien der Gattung Listeria verursachte Infektionskrankheit bei Tieren und Menschen. Der wichtigste Erreger ist Listeria monocytogenes, der weltweit vorkommt und hochansteckend, aber nur von mäßiger krankheitsauslösender Wirkung ist. Selten kommt beim Menschen auch eine Infektion mit Listeria ivanovi oder L. seeligeri vor.[1]
| Klassifikation nach ICD-10 | |
|---|---|
| A32.9 | Listeriose |
| A32.0 | Kutane Listeriose |
| A32.1† | Meningitis und Meningoenzephalitis durch Listerien |
| A32.7 | Listeriensepsis |
| P37.2 | Neugeborenenlisteriose (disseminiert) |
| ICD-10 online (WHO-Version 2019) | |
Die Listeriose kommt beim Menschen vor allem bei Schwangeren und deren ungeborenen Kindern sowie bei Neugeborenen, bei alten Menschen und bei Menschen mit einer abgeschwächten Immunabwehr (AIDS-Patienten, Immunsupprimierte) vor. Die Zahl der Listeriosen beim Menschen als Folge von Lebensmittelinfektionen – mit teils tödlichem Ausgang – ist in den letzten Jahren in Europa angestiegen. In der Tierwelt sind vor allem Wiederkäuer (Rinder, Schafe, Ziegen) von der enzootisch und epizootisch auftretenden Erkrankung betroffen. Selten betrifft es Vögel, Pferde und Schweine sowie Nagetiere, Fische und Krebse[2] und sehr selten Raubtiere.
Für die Verbreitung der Erkrankung bei Mensch und Tier spielen vor allem verdorbene und verschmutzte Lebens- beziehungsweise Futtermittel eine Rolle, weshalb sie im klassischen Sinne keine Zoonose – eine vom Menschen auf Tiere und umgekehrt übertragbare Krankheit –, sondern eher eine Fäulnis- (Sapronose) oder Erdkeiminfektion (Geonose) ist.
Das klinische Bild der Listeriose ist sehr variabel und hängt vor allem vom befallenen Organsystem ab. Daher ist die Erkrankung klinisch nicht sicher festzustellen, weshalb eine adäquate Behandlung mit wirksamen Antibiotika häufig zu spät erfolgt. Bei Lebensmittelinfektionen treten beim Menschen im Regelfall zunächst Durchfall und Bauchschmerzen auf, es kann aber auch zu einer protrahierten Sepsis kommen. Am häufigsten entwickeln sich im weiteren Verlauf bei Mensch und Tier infolge einer Entzündung des Gehirns (Enzephalitis) und der Hirnhäute (Meningitis bzw. Meningoenzephzalitis) zentralnervöse Störungen wie Lähmungen, Zittern, Körperfehlstellungen und Benommenheit. Bei Schwangeren und trächtigen Tieren kann es zu Fehlgeburten, zum Absterben des Fötus oder zu einer schweren Neugeborenensepsis kommen. Schließlich kann sich eine Listeriose auch als lokale Wundinfektion sowie als Entzündung der Binde- und Hornhaut manifestieren.
Die Listeriose ist in Deutschland seit 2001 sowohl beim Menschen als auch bei Tieren eine meldepflichtige Krankheit. Nach Schweizer Recht ist sie beim Menschen ebenfalls meldepflichtig.


Erreger
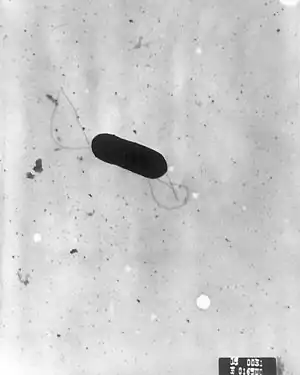
Der häufigste Krankheitserreger ist Listeria monocytogenes, ein grampositives Stäbchen von 0,5 bis 2 µm Länge und 0,4 bis 0,5 µm Breite. Er bildet bei Temperaturen unter 30 Grad Celsius Geißeln aus,[3] darüber ist er durch eine explosionsartige Polymerisation beweglich (actin assembly-inducing protein). Er wächst auch unter Sauerstoffabschluss (fakultativ anaerob). Listeria monocytogenes ist außerordentlich kälteresistent und vermehrt sich noch bei Kühlschranktemperatur. Darüber hinaus ist es bis zu einem pH-Wert von 4,5 säureresistent und widersteht auch hohen Salzkonzentrationen.
Man unterscheidet sechs Serotypen. Die Virulenz des Erregers wird vor allem durch das Haemolysin-Gen (hly) bestimmt, welches das Protein Listeriolysin O (LLO) codiert.[4] 90 % aller Infektionen des Menschen werden durch die Serotypen 4b, 1/2b und 1/2a ausgelöst.[5] In den Vereinigten Staaten und Finnland gibt es bereits Datenbanken, in denen die über Pulsfeldgelelektrophorese ermittelten genetischen Muster der Stämme von L. monocytogenes erfasst sind, so dass eine schnelle Aufklärung und Bekämpfung der Listeriosefälle möglich ist.[6]
Bei Schafen spielt darüber hinaus auch Listeria ivanovii eine Rolle, jedoch nur bei der Gebärmutterform (siehe unten). Andere Listerien sind nicht krankheitsauslösend (apathogen).[4]
Verbreitung
.jpg.webp)
Listerien kommen praktisch überall (ubiquitär) vor. Sie gelten als Schmutzkeim und sind besonders in Abwässern, Böden sowie verunreinigtem Wasser, Lebens- und Futtermitteln verbreitet. Da Listerien somit eher als Erd- oder Fäulniskeime anzusehen sind, wird die Erkrankung auch als „Geonose“ oder „Sapronose“ bezeichnet. Die direkte Ansteckung von Tier zu Tier, Tier zu Mensch oder von Mensch zu Tier findet praktisch nicht statt.
Die häufigsten Infektionsquellen für Wiederkäuer sind unzureichend vergorene oder erdreichverschmutzte Silage mit einem pH-Wert > 5,6 oder verdorbenes Heu.
Fast jedes mit Erde oder Staub kontaminierte Lebensmittel enthält Listerien, weshalb insbesondere Obst und Gemüse beziehungsweise pflanzliche Futtermittel für die Ansteckung verantwortlich sind. Ausnahmen stellen Karotten, Äpfel und Tomaten dar, in denen sich der Erreger nicht hält.
Lebensmittel tierischer Herkunft sind zumeist sekundär kontaminiert, werden also erst bei der Verarbeitung mit Listerien beimpft. Besonders gefährdet sind Rohmilch und Butter. Milchprodukte wie Hartkäse, Joghurt und Quark gelten dagegen als sicher. Die ordnungsgemäße Pasteurisierung tötet Listerien zuverlässig ab. Pasteurisierte Milch kann aber im Haushalt wieder kontaminiert werden, wodurch es auch bei Kühlschranklagerung zu einer Anreicherung mit Listerien kommen kann. Mayonnaise, Geflügelfleisch und kurzgereifte Rohwürste (Teewurst, Mettwurst) sind ebenfalls kritische Lebensmittel.[3] Vor allem auf den Oberflächen von Roh- und Weichkäsen und Salami können sich Listerien vermehren und Kolonien bilden. Da in solchen Fällen nur jene Menschen erkranken, die zufällig ein Stück mit Kolonien verzehren, andere, die das gleiche Lebensmittel auch essen, jedoch nicht, ist die Aufklärung hier besonders schwierig. Bei vakuumverpacktem Räucherlachs wurden Kontaminationsraten von bis zu 50 % festgestellt, wobei hier offenbar nur gering humanpathogene Stämme auftreten und Lebensmittelinfektionen durch Räucherlachs selten vorkommen.[6]
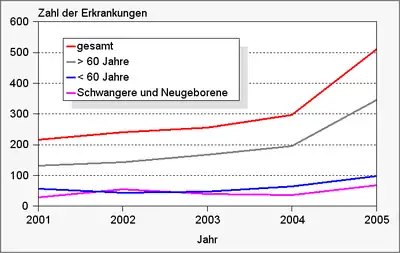
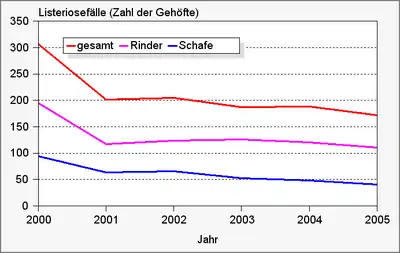
In Deutschland wurden für 2006 520 Nachweise, für 2016[7] 707, für 2017 770, für 2018[8] 698 und für 2019[9] 591 Nachweise der Listeriose beim Menschen gemeldet; 2020 waren es 575. In der jüngeren Zeit wurde dabei eine Zunahme der Listeriosefälle infolge von Lebensmittelinfektionen beobachtet, während die Anzahl der Neugeborenen- und Schwangereninfektionen (siehe unten) konstant blieb. Erstere stellen im Regelfall Einzelerkrankungen, zumeist bei älteren Menschen dar. Die Ursache für diese Zunahme ist nicht bekannt.[6] In den Vereinigten Staaten ist L. monocytogenes für 28 % der durch Lebensmittel verursachten Todesfälle verantwortlich.[3] Bei Tieren sind vor allem Rinder und Schafe betroffen, bei anderen Tieren spielt die Listeriose nur eine untergeordnete Rolle. Die Zahl der Ausbrüche in Rinder- und Schafherden zeigt in den letzten Jahren eine leicht fallende Tendenz.
| Listeriosefälle beim Menschen in Deutschland (nach Angaben des RKI) |
Listeriosefälle bei Tieren in Deutschland (nach Angaben des FLI) |
|---|---|
 |
 |
Krankheitsentstehung
Die Ansteckung erfolgt über den Mund (oral) oder als Schmierinfektion bei Weichteilinfektionen. Der Erreger breitet sich bei Tieren vor allem über Lymphgefäße und entlang der Hirnnerven V (Nervus trigeminus) und XII (Nervus hypoglossus) aus.
Bei Menschen mit Abwehrschwäche hat L. monocytogenes die Fähigkeit, sich mittels bestimmter Oberflächenproteine (InlA, InlB und P60) an E-Cadherin zu binden und so in Epithelzellen des Magen-Darm-Kanals sowie Zellen anderer Organe einzudringen. Innerhalb der Zellen (intrazellulär) überlebt L. monocytogenes in membranumhüllten Vakuolen und ist so vor den Mechanismen der unspezifischen Abwehr geschützt, selbst in Makrophagen kann der Erreger dem intrazellulären Abbau widerstehen.[3]
Bei Vorhandensein bestimmter Virulenzfaktoren (Listeriolysin, Phospholipase) verlässt der Erreger diese Membranhüllen und vermehrt sich im Zytoplasma befallener Zellen. Dabei entstehen im Darm verstreut (disseminiert) Granulome („Listeriome“). Von diesen verteilt sich der Erreger über das Blut (Bakteriämie) und besiedelt andere Organe.[10] Listerien haben die Fähigkeit, sich an die Enden der Aktinfilamente des Zellgerüsts anzukoppeln und sich dadurch innerhalb der Zellen zu bewegen.[11] Da Aktinfilamente auch in bestimmte Zellkontakte einstrahlen, sind Listerien in der Lage, auch in Nachbarzellen einzudringen, und überwinden so auch anatomische Barrieren wie die Blut-Hirn-Schranke und die Plazenta.[3]
Der Körper reagiert auf das Eindringen des Erregers mit einer Immunreaktion und entwickelt im Normalfall eine zelluläre Immunität. In infizierten, aber nicht erkrankten Lebewesen kann der Erreger in den Mandeln, im Magen-Darm-Trakt und in der Leber nachgewiesen werden. Zum Ausbruch der Krankheit kommt es im Regelfall nur bei einem geschwächten Immunsystem. Der Erreger benötigt also weitere Faktoren, um das Immunsystem zu überwinden und eine Erkrankung auszulösen (Faktorenkrankheit). Infizierte Tiere und Menschen scheiden den Erreger über den Kot und Laktierende auch über die Milch aus.
Listeriose bei Tieren
Wiederkäuer
- Schafe und Ziegen
Bei Schafen und Ziegen kann die Listeriose in vier Formen auftreten, wobei die Erkrankung bei Ziegen zumeist dramatischer verläuft als bei Schafen.
Die häufigste Form ist die zentralnervöse Form, bei der es aufgrund einer Gehirn-Hirnhaut-Entzündung zu neurologischen Ausfällen kommt. Diese Form tritt vor allem bei 4 bis 6 Monate alten Lämmern auf und wird meistens durch L. monocytogenes Typ 4b verursacht. Typische Symptome sind Abgeschlagenheit, Drehbewegungen (im englischen Sprachraum heißt die Erkrankung daher auch circling disease), Herabhängen der Ohren, Zittern der Lippen, Augenzittern und im fortgeschrittenen Stadium Festliegen in Seitenlage mit Ruderbewegungen. Darüber hinaus sind häufig Tränen- und Nasenausfluss zu beobachten. Eine Halsüberstreckung ist eher selten, die Reflexe sind zumeist ungestört. Die Erkrankung endet gewöhnlich binnen 10 Tagen tödlich.
Die metrogene Form (v. griech. metra „Gebärmutter“) äußert sich in Fehlgeburten bei tragenden Mutterschafen. Die Fehlgeburten verlaufen in der Regel komplikationslos, also ohne Nachgeburtsverhaltung oder Endometritis. Auslöser ist zumeist L. ivanovii.
Die septische Form ist durch eine Erregerausbreitung im Blut gekennzeichnet (Sepsis) und tritt vor allem bei Lämmern in den ersten Lebenswochen auf. Sie ist durch Fieber, Schwäche, Saugunlust und Durchfall gekennzeichnet. Sie tritt in einer Herde meist nur sporadisch auf, endet für betroffene Tiere aber zumeist tödlich.
Die Augenform zeigt sich in einer Bindehaut- und Hornhautentzündung.
Differentialdiagnostisch kommen bei Schafen vor allem Bornasche Krankheit, Coenurose, Enterotoxämien, Tollwut, Pansenazidose, Trächtigkeitsketose, septikämische Meningitis, Abszesse des Gehirns und der Hirnhäute, Zerebrokortikalnekrose, Calcium- oder Magnesiummangel in Betracht. Auch Border Disease, Springkrankheit, Toxoplasmose, Scrapie, Visna, Kupfer-Vergiftung, Botulismus und Zeckenparalyse gehen mit zentralnervösen Erscheinungen einher. Aujeszkysche Krankheit und Bradsot verlaufen bei Schafen meist perakut und können so klinisch ausgeschlossen werden.
- Rinder
Auch bei Rindern kommen verschiedene Formen vor, wobei die zentralnervöse und die metrogene Form dominieren. Sepsis, Keratokonjunktivitis und Euterentzündung treten vergleichsweise selten auf, sind aber aufgrund der Keimstreuung von Bedeutung.
Bei der zentralnervösen Listeriose gelangen die Erreger vermutlich über Schleimhautläsionen im Kopfbereich (z. B. im Zahnwechsel) entlang des Nervus trigeminus zum Hirnstamm. Durch eine meist einseitige Enzephalitis werden Kerngebiete von Hirnnerven geschädigt. Je nach beteiligten Hirnnerven kommt es zu meist einseitiger Lähmung der entsprechenden Muskeln. Durch Herabhängen der Augenlider kann sich eine Hornhautentzündung (sogenannte „Expositionskeratitis“) entwickeln, über den unvollständigen Lippenschluss und durch einen gestörten Schluckvorgang kommt es zum Verlust von Speichel. Aufgrund der Lähmungen im Kopfbereich werden die Futter- und Wasseraufnahme erheblich behindert, weshalb es bald zu Dehydratation sowie zur Eindickung von Panseninhalt und Kot kommt. Die Schädigung des Gleichgewichtssinnes führt zu Kopfschiefhaltung, Gegen-die-Wand-Drängen und später auch zum Festliegen. Unbehandelt führt diese Form der Listeriose innerhalb von 1–2 Wochen in der Regel zum Tod.
Listerien-bedingte Aborte, Tot- und Fehlgeburten treten experimentell etwa 7 Tage nach intravenöser Infektion auf. Etwa 10 % der spontanen Fälle gehen mit Nachgeburtsverhaltung einher.
- Wild- und Zootiere
Auch bei in Gefangenschaft gehaltenen Wildwiederkäuern – vor allem Gabelbock, Grantgazelle, Hirschziegenantilope, Wildschafe und -ziegen, selten bei Hirschen – treten Listeriosen infolge von Verfütterung verdorbener Futtermittel auf. Das Krankheitsbild gleicht dem der Hauswiederkäuer.[12]
Andere Tierarten
Bei Vögeln verläuft eine Listeriose zumeist als Sepsis mit unspezifischen Symptomen und plötzlichen Todesfällen. Am häufigsten sind Kanarienvögel und Wellensittiche betroffen, insgesamt ist die Erkrankung aber selten. Auch zentralnervöse Erscheinungen sind möglich.[13]
Bei Pferden und Schweinen treten gelegentlich zentralnervöse Erkrankungen oder Aborte auf. Bei Hunden und Katzen ist eine Listeriose sehr selten. Sie kann bei Hunden septikämisch, mit Aborten oder als zentralnervöse Form auftreten, allerdings meist nur bei Tieren mit gestörter T-Zell-Funktion, beispielsweise infolge einer Staupe.[14] Katzen zeigen vor allem einen septikämischen Verlauf mit Fressunlust, Abgeschlagenheit, Erbrechen und Durchfall, gelegentlich ist L. monocytogenes auch bei Wundinfektionen beteiligt.[15] Bei Hasenartigen und Nagetieren kann sich eine Listeriose in Form einer Enzephalitis mit zentralnervösen Symptomen manifestieren,[13] bei Wasserschweinen wird auch die metrogene Form beobachtet.[12] Bei Affen treten Listeriosen am häufigsten bei Meerkatzenartigen, seltener bei Menschenaffen, Neuweltaffen und Galagos auf. Es dominieren – ähnlich wie beim Menschen – die zentralnervöse und metrogene Form mit Neugeboreneninfektion, darüber hinaus werden Leberentzündungen beobachtet.[12]
Reptilien sind zwar Träger von Listerien und scheiden diese aus, die Bedeutung als Auslöser von Krankheiten bei Reptilien selbst ist aber bislang ungeklärt.[13] Es gibt einen gesicherten Fall eines septikämischen Verlaufs bei einer Bartagame nach Verfütterung von listerienhaltigem Schweinefleisch, der nach drei Tagen mit Mikroabszessen in verschiedenen inneren Organen tödlich endete.[16]
Veterinärpathologie
Veterinärpathologisch lassen sich bei der zentralnervösen Form Ansammlungen von weißen Blutkörperchen im Gehirngewebe (leukozytäre Infiltrate) und eine Hirnhautentzündung mit Ansammlung von Lymphozyten (lymphozytäre Meningitis) nachweisen. Je nach Pathogenität des Erregers kommt es auch zu abszedierenden, nekrotisch-eitrigen oder granulomatösen Prozessen. Sie betrifft vor allem den Hirnstamm und den Halsteil des Rückenmarks. Relativ typisch ist bei Schafen ein trockener Panseninhalt.
Septikämische Formen äußern sich in hirsekorngroßen (miliaren) Nekrosen in Leber und Lunge sowie Blutungen unter die Herzinnenhaut (subendokardial) und den Herzüberzug (subepikardial).
Die metrogene Form zeigt sich in Nekrosen der Plazenta, bei Wiederkäuern im Bereich der Kotyledonen.
Listeriose bei Menschen
Listeriose bei Immunkompetenten
Die Listeriose ist bei immunkompetenten Personen selten und die Infektion verläuft meistens symptomlos (inapparent). L. monocytogenes kann im Magen-Darm-Trakt persistieren, ohne klinische Erscheinungen auszulösen. In Einzelfällen kann es zu einer grippeähnlichen Symptomatik kommen, die aber selbstlimitierend und damit nicht therapiebedürftig ist. Neuere Studien weisen jedoch darauf hin, dass sich nach Verzehr von stark mit Listerien angereicherten Lebensmitteln binnen 24 Stunden auch bei sonst gesunden Menschen eine schwere Magen-Darm-Entzündung (Gastroenteritis) einstellen kann.[4] Die Listeriose beginnt beim Menschen vermutlich immer mit einer Gastroenteritis mit Bauchschmerz und Durchfall. Da hier vielfältige Ursachen vorliegen können, wird diese häufig nicht ausdiagnostiziert und gezielt therapiert. Sekundär entstehende Krankheitsbilder können bis zu einige Wochen später auftreten und werden deshalb häufig nicht mehr mit diesem Ereignis in Verbindung gebracht.[3] Die Listeriose zählt nach der Berufskrankheiten-Verordnung zu den Berufskrankheiten in der Landwirtschaft und Lebensmittelindustrie, obwohl diese Exposition epidemiologisch kaum Bedeutung hat, sondern nur bei lokalen Haut- und Bindehautinfektionen eine Rolle spielt.
Listeriose bei Immunsupprimierten
Bei einer Immunsuppression erhöht sich generell das Risiko einer Infektion. Eine Immunsuppression ist meist erworben, z. B. durch eine Virusinfektionen (HIV), durch eine immunsuppressive Therapie mittels Zytostatika oder Glucocorticoiden, welche nach einer Organtransplantation oder im Rahmen einer Autoimmunkrankheit oder bei einer Blutkrebserkrankung (Leukämie) eingesetzt werden. Auch chronischer Alkoholmissbrauch führt zu einer Art Immunsuppression. Die natürliche, altersbedingte Immunsuppression prädispositioniert ebenso für eine Infektion.
Eine Listeriose bei immunsupprimierten Personen ist sehr oft eine schwere, lebensbedrohliche Erkrankung. Es kommt gehäuft zu einem Befall mehrerer Organe. Die häufigste Manifestation, bei etwa einem Drittel der immungeschwächten Personen sowie Alkoholikern und älteren Menschen, ist eine Meningoenzephalitis, die sich am häufigsten im Hirnstamm manifestiert.[17] Bei Patienten mit Leberzirrhose kann eine Bauchfellentzündung auftreten. Schwere Fälle sind akut lebensbedrohlich. Bei einer Blutvergiftung kommt es zu einer hämatogenen Streuung der Listerien und folglich zur eitrigen Entzündung anderer Organe (Herzklappen, Gelenke, Knochen, Gallenblase), bei 12 % der Patienten zu einem septischen Schock.[6][18]
Seltener ist eine Angina mit Lymphknotenschwellungen mit Zunahme lymphomonozytärer Zellen im Blutbild. Diese Symptomatik wird als sogenanntes „Pseudo-Pfeiffer“ (Paul-Bunnell-negative infektiöse Mononukleose) bezeichnet.[10]
Bei Schmierinfektion der Bindehaut kann sich eine Bindehautentzündung, Hornhautentzündung oder Uveitis einstellen. Auch lokal begrenzte Hautinfektionen können auftreten.
Listeriose bei Schwangeren und Neugeborenen
Schwangere haben ein etwa 12-fach höheres Risiko, an einer Listeriose zu erkranken.[19] Sie äußert sich in der Regel nur als grippeähnlicher kurzer Fieberschub, der zumeist nicht ernst genommen wird. Jedoch kann sich eine Entzündung des Mutterkuchens (Plazentitis) einstellen und die Infektion auf das ungeborene Kind übergehen (konnatale Infektion durch diaplazentare Übertragung). Bei Infektionen in der frühen Schwangerschaft (erstes Trimenon) stirbt der Embryo meist ab, und es kommt zum Abort. Spätere Infektionen, zweites und drittes Trimenon, führen zu einer intrauterinen Listeriose, die zum Fruchttod und damit zum Spätabort führen kann oder eine Frühgeburt verursacht. Bei einer perinatalen Infektion kann sich das Bild einer Listeriosis infantiseptica entwickeln. Das Neugeborene kann direkt nach der Geburt Symptome zeigen (early-onset), oder erst nach Tagen bis zu vier Wochen danach; dies wird als late-onset bezeichnet. Trotz Intensivmedizin hat die „Early-Onset“-Erkrankung eine sehr schlechte Prognose, häufig kommt es zu einer Sepsis (Blutvergiftung), Meningitis (Hirnhautentzündung) und Pneumonie (Lungenentzündung). Die Letalität beträgt 36 %. Bei „Late-Onset“-Infektion erwirbt das Kind die Listerien meist während des Geburtsvorgangs. Die Erkrankung äußert sich meistens als Hirnhautentzündung. Bei einer geeigneten Therapie ist hier die Prognose besser, die Letalität beträgt 26 %.[6]
Differentialdiagnostisch kommen beim Menschen eine Vielzahl von Erkrankungen in Betracht: Durchfall anderer Genese, Virusinfekte wie Pfeiffer-Drüsenfieber sowie Sepsis, Meningitis und Enzephalitis durch andere Erreger.
Diagnose

Die Diagnose ist klinisch kaum sicherzustellen. Im Blutbild zeigt sich ein Anstieg des Gehalts an weißen Blutkörperchen (Leukozytose). Die Untersuchung des Gehirnwassers (Liquor cerebrospinalis) zeigt eine Pleozytose mit vermehrter Zahl mononukleärer Zellen. Auch das pathologische Bild ist nicht charakteristisch. Serologische Untersuchungen, also Antikörpernachweise, haben keinerlei Aussagekraft.
Nur eine bakteriologische Untersuchung kann die Diagnose endgültig sichern. Die Erregeranzüchtung ist normalerweise problemlos, aus dem Gehirnwasser oder bei Proben mit starker Beteiligung anderer Bakterien (Kot, Vaginalsekret) gelingt sie jedoch nicht immer. Hier können molekularbiologische Methoden (DNA-Nachweis durch Polymerase-Kettenreaktion) weiterhelfen, insbesondere kann die DNA der Bakterien auf diese Weise sehr zuverlässig im Liquor cerebrospinalis nachgewiesen werden. Bei Verdacht auf Listeriose ist es grundsätzlich sinnvoll, Blut für Blutkulturen zu entnehmen, da der Erreger daraus in vielen Fällen angezüchtet werden kann.
Bei einer Hirnhautentzündung ergibt sich der Verdacht auf eine Listeriose in der Regel schon aus dem Nachweis grampositiver Stäbchen im Liquor cerebrospinalis. Dabei handelt es sich fast immer um Listerien.
Behandlung
Das größte Problem der Therapie ist, dass kaum rechtzeitig eine sichere Diagnose gestellt werden kann, da der Erregernachweis nicht immer gelingt. L. monocytogenes ist zwar empfindlich gegenüber vielen Antibiotika wie Ampicillin, Amoxicillin, Erythromycin, Gentamicin und Sulfonamiden, aufgrund der unklaren Symptomatik beginnt die Behandlung aber häufig zu spät. Ein weiteres Problem der Therapie ist, dass der Erreger fakultativ intrazellulär vorkommt, wo er für einige Antibiotika nicht angreifbar ist. Darüber hinaus sind die Patienten in der Regel immungeschwächt, so dass körpereigene Abwehrmechanismen die medikamentelle Therapie nur unzureichend unterstützen.
Problematisch ist weiterhin, dass Cephalosporine – eine Gruppe häufig routinemäßig eingesetzter und eigentlich breit wirksamer Antibiotika – keine Wirksamkeit gegen Listerien zeigen. In einer spanischen Studie starben 50 % der Patienten, bei denen empirisch Cephalosporine eingesetzt wurden, jedoch nur 12 %, wenn ein listerienwirksames Antibiotikum angewendet wurde.[18] Nach anderen Angaben liegt die Mortalität trotz frühzeitiger Behandlung und dem Einsatz wirksamer Antibiotika zwischen 20 und 30 %.[6]
Als Therapie der Wahl gilt die Behandlung mit Ampicillin, das bis zu sechsmal täglich über 14 bis 21 Tage verabreicht wird, bei Meningitis, Sepsis, Hirnabszess und Endokarditis sowie Neugeborenen[20] in Kombination mit Gentamicin. Bei Unverträglichkeit gegenüber β-Lactam-Antibiotika wird Erythromycin eingesetzt.[10]
Vorbeugung
Die sicherste Prophylaxe vor Lebensmittelinfektionen beim Menschen ist das ausreichende Erhitzen. Gemüse sollte sorgfältig gewaschen und getrennt von rohem Fleisch gelagert werden. Hände, Messer und Flächen sollten nach Kontakt mit rohem Fleisch oder Gemüse gut gewaschen werden. Personen mit erhöhtem Krankheitsrisiko wie Schwangere, Ältere und Schwerkranke sollten rohes Fleisch, rohen Fisch (Lachs), Rohmilch und Rohmilchprodukte wie Rohmilchkäse grundsätzlich meiden und Fertiggerichte kurz vor dem Verzehr noch einmal erhitzen.[3]
Bei Tieren sind die Vermeidung der Verfütterung verschmutzter Futtermittel, verdorbenen Heus oder fehlgegorener Silagen sowie die Vermeidung von Stress und anderer das Immunsystem schwächender Faktoren die wirksamsten Vorsorgemaßnahmen.
In den USA hat die Food and Drug Administration im August 2006 ein auf Bakteriophagen basierendes Produkt der Firma Intralytix zugelassen, welches in nahrungsmittelverarbeitenden Betrieben auf Nahrungsmitteln (insbesondere bei Fleisch) oder Oberflächen, die mit Nahrungsmitteln in Kontakt kommen, gesprüht wird, um Listerien abzutöten.[21][22][23]
Meldepflicht
In Deutschland ist bei Menschen der direkte Nachweis von Listeria monocytogenes aus Blut, Liquor oder anderen normalerweise sterilen Substraten sowie aus Abstrichen von Neugeborenen namentlich meldepflichtig, sofern der Nachweis auf eine akute Infektion hinweist (§ 7 Abs. 1 Nr. 29 Infektionsschutzgesetz [IfSG]). Beim Tier folgt die Meldepflicht nach dem Recht Deutschlands aus Nr. 15 der Anlage 1 zu § 1 der Verordnung über meldepflichtige Tierkrankheiten.
In der Schweiz ist beim Menschen ein positiver laboranalytischer Befund zu Listeriose für Ärzte, Spitäler usw. meldepflichtig und zwar nach dem Epidemiengesetz (EpG) in Verbindung mit der Epidemienverordnung und Anhang 1 der Verordnung des EDI über die Meldung von Beobachtungen übertragbarer Krankheiten des Menschen. Zudem ist der positive und negative laboranalytische Befund zu Listeria monocytogene für Laboratorien usw. meldepflichtig nach den genannten Normen und Anhang 3 der Verordnung des EDI.
Geschichte
Die Krankheit wurde erstmals 1923 von Everitt George Dunne Murray und Mitarbeitern bei Kaninchen und Meerschweinchen in einer Versuchstierzucht in Cambridge beschrieben. Drei Jahre später wurde von Murray der Erreger isoliert und wegen der hohen Monozytose bei Kaninchen und Meerschweinchen zunächst Bacterium monocytogenes genannt.
1929 wurde in Dänemark der erste durch Erregeranzüchtung nachgewiesene Fall bei Menschen von Nyfeldt dokumentiert. Eine weitere Beschreibungen der Listeriose beim Menschen erfolgte gemäß Wurm und Walter[24] 1937. Der erste Bericht bei Schafen wurde 1931 von Gill aus Neuseeland vorgelegt, 1941 wurde durch Georg Pallaske die Krankheit bei Hühnern in Deutschland nachgewiesen. Es folgten Nachweise bei Rindern in den USA (Johns und Little, 1935) und Schweinen (Biester und Schwarte, 1940).
1940 wurde der Erreger auf Vorschlag von J. H. Harvey Pirie nach dem britischen Naturwissenschaftler Joseph Lister, 1. Baron Lister, in Listeria monocytogenes umbenannt.
Die Listeriose blieb als Krankheit zunächst unbeachtet, und der Erregernachweis galt eher als labordiagnostisches Kuriosum. 1952 erkannte Jürgen Potel vom Hygieneinstitut der Universität Halle die Bedeutung von L. monocytogenes für die Neugeborenenform (Granulomatosis infantiseptica).[25] Mit der Entwicklung wirksamer immunsuppressiver Medikamente ab den 1950er- und 1960er-Jahren erlangte die Listeriose beim Menschen zunehmend klinische Bedeutung.[26] Mit der Aids-Epidemie in den 1980er-Jahren stiegen auch die Listeriosefälle an, da Aids-Patienten ein 500-fach erhöhtes Erkrankungsrisiko haben.[27]
Die Erkenntnis, dass die Listeriose bei Tieren eine Futtermittelinfektion ist, legte den Verdacht nahe, Lebensmittel auch als Infektionsquelle für den Menschen in Betracht zu ziehen. Mit dem ersten Nachweis einer durch kontaminierte Nahrungsmittel verursachten Endemie 1981 in Halifax (Kanada) wurde diese These bewiesen. Bei dieser war kontaminierter Weißkrautsalat der Auslöser – mit 41 Betroffenen, davon 83 % Schwangere, und 17 Todesfällen. Weitere Endemien gab es in Le Vaud (Schweiz) (1983–1984 mit 57 Betroffenen durch Weichkäse, Mortalität 32 %), 1985 in Kalifornien mit 142 Betroffenen und 48 Todesfällen durch Verzehr von mexikanischem Käse, 1992 (38 Fälle, Mortalität 32 %) und 1999 (32 Fälle, Mortalität 31 %) in Frankreich durch Schweinefleisch sowie 1998/99 in den Vereinigten Staaten durch Hot Dogs mit 101 Betroffenen und einer Mortalität von 21 %. Zahlreiche Betroffene (1566), allerdings ohne Todesfälle, hatte eine Lebensmittelinfektion durch Maissalat in Italien 1997.[28]
Im August 2008 starben in Kanada 24 Menschen nachweislich an Listeriose durch Verzehr von verseuchtem Fleisch, das in Fertiggerichten von Maple Leaf Foods – einem der größten Hersteller in Kanada – enthalten war. Ursache waren hygienische Mängel im Werk in Toronto, das von den kanadischen Behörden geschlossen wurde.[29]
In Deutschland und Österreich starben Ende 2009 acht Menschen nach dem Verzehr von mit Listerien belastetem Quargl der Firma Prolactal.[30][31][32]
Nach dem Tod von mindestens fünf Menschen durch Listeriose wurde in Texas/USA im Oktober 2010 eine Gemüsefabrik geschlossen. Im von der Fabrik verarbeiteten Sellerie wurden Listerien nachgewiesen.[33]
Ebenfalls in den Vereinigten Staaten kam es zwischen Juli und September 2011 zur Infektion mit Listerien durch verseuchte Melonen. 13 Menschen starben, Dutzende weitere erkrankten. Die Melonen stammten aus einer Fabrik in der Nähe von Denver, auf deren Produktionsmaschinen und gelagerten Melonen ebenfalls Listerien nachgewiesen werden konnten.[34]
In Dänemark gab es zwischen September 2013 und August 2014 zahlreiche Erkrankungen und mindestens 12 Todesfälle durch den Verzehr verschiedener Fleisch- und Wurstwaren des Herstellers Jørn A. Rullepølser, der daraufhin von den Behörden geschlossen wurde.[35]
Im September 2019 wurden in Nordhessen drei Todesfälle durch Listeriose mit dem Verzehr von Wurstwaren des Unternehmens Wilke in Verbindung gebracht. Der Betrieb wurde auch wegen weiterer schwerer Hygienemängel geschlossen, das Unternehmen meldete Konkurs an.[36]
Zwischen 2010 und 2020 konnten in Deutschland 22 Ausbrüche mit 208 Erkrankungsfällen durch den Verzehr von Räucherlachs oder gebeizten Lachsprodukten nachgewiesen werden. Dabei gab es 17 Todesfälle, die direkt und indirekt mit dieser Erkrankung assoziiert waren. Auch in 17 anderen europäischen Ländern wurden Listeriosefälle in Zusammenhang mit diesen Lachsprodukten nachgewiesen.[37]
Literatur und Quellen
- Heinrich Behrens u. a. (Hrsg.): Schafkrankheiten. 4. Auflage. Paul-Parey-Verlag, 2001, ISBN 3-8263-3186-9.
- Hartwig Bostedt, Kurt Dedie: Schaf- und Ziegenkrankheiten. 2. Auflage. UTB, Stuttgart 1995, ISBN 3-8252-8008-X.
- M. Hamon u. a.: Listeria monocytogenes: a multifaceted model. In: Nature Reviews Microbiology. Nr. 4(6), 2006, ISSN 1740-1526, S. 423–434.
- H.-J. Selbitz: Listeria. In: Anton Mayr (Hrsg.): Medizinische Mikrobiologie, Infektions- und Seuchenlehre. 7. Auflage. Enke-Verlag, Stuttgart 2002, ISBN 3-7773-1795-0, S. 509–517.
- Matthaeus Stöber: Listeriose. In: Gerrit Dirksen u. a. (Hrsg.): Innere Medizin und Chirurgie des Rindes. 4. Auflage. Verlag Parey, Berlin 2002, ISBN 3-8263-3181-8, S. 1239–1244.
- W. Köhler u. a.: Medizinische Mikrobiologie. 8. Auflage. Urban & Fischer-Verlag, München / Jena 2001, ISBN 3-437-41640-5.
- Werner Köhler: Listeriose. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 857 f.
Einzelnachweise
- Listerien. Bundesinstitut für Risikobewertung
- Werner Köhler: Listeriose. In: Werner E. Gerabek u. a. (Hrsg.): Enzyklopädie Medizingeschichte. Berlin / New York 2005, S. 857 f.; hier: S. 857.
- Robert Koch-Institut: Epidemiologisches Bulletin. 8. Dezember 2006/Nr. 49, pdf (PDF; 168 kB)
- Pascale Cossart: Listeriology (1926–2007): the rise of a model pathogen. In: Microbes Infect. 2007 May 6, PMID 17618157.
- J. M. Farber, P. J. Peterkin: Listeria monocytogenes, a food-borne pathogen. In: Microbiological Reviews. 1991; 55, S. 476–511.
- H. Hof u. a.: Epidemiologie der Listeriose in Deutschland – im Wandel und dennoch nicht beachtet. In: Dtsch Med Wochenschr. 2007 Jun 15;132(24), S. 1343–1348, PMID 17551889.
- Epidemiologisches Bulletin Nr. 7. (PDF; 273 kB) RKI, 16. Februar 2017, S. 74
- Epidemiologisches Bulletin Nr. 3 (PDF; 606 kB) RKI, 17. Januar 2019, S. 28
- Epidemiologisches Bulletin Nr. 3 (PDF; 2,5 MB) RKI, 16. Januar 2020, S. 18
- H.-W. Baenkler (Hrsg.): Listeriose. In: Innere Medizin. Thieme-Verlag 2001, ISBN 3-13-128751-9, S. 1226–1227.
- Shenoy u. a.: A kinematic description of the trajectories of Listeria monocytogenes propelled by actin comet tails. In: PNAS. 2007; 104(20), S. 8229–8234. PMID 17485664
- Reinhard Göltenboth, Heinz-Georg Klös: Krankheiten der Zoo- und Wildtiere. Parey-Verlag, 1995, ISBN 3-8263-3019-6.
- K. Gabrisch, P. Zwart: Krankheiten der Heimtiere. 6. Auflage. Schlütersche Verlagsgesellschaft, Hannover 2005, ISBN 3-89993-010-X.
- Katrin Hartmann: Listeriose. In: Peter F. Suter, Hans G. Niemand (Hrsg.): Praktikum der Hundeklinik. 10. Auflage. Paul-Parey-Verlag, 2006, ISBN 3-8304-4141-X, S. 308–309.
- Reinhard Weiss: Listeriose. In: Marian C. Horzinek u. a. (Hrsg.): Krankheiten der Katze. 4. Auflage. Enke-Verlag, Stuttgart 2005, ISBN 3-8304-1049-2, S. 172–173.
- Elliot R. Jacobson: Bacterial diseases of reptiles. In: Elliot R. Jacobson (Hrsg.): Infectious diseases and pathology of reptiles. CRC Press, 2007, ISBN 978-0-8493-2321-8, S. 461–526.
- E. A. Antal u. a.: Neuropathological findings in 9 cases of listeria monocytogenes brain stem encephalitis. In: Brain Pathol. 2005; 15(3), S. 187–191, PMID 16196384.
- M. M. Suárez u. a.: Listeria monocytogenes bacteremia: analysis of 110 episodes. In: Med Clin (Barc). 2007; 129(6), S. 218–221, PMID 17678604.
- H. Hof: Kapitel 29: Listeria monocytogenes und andere Listerien. In: D. Adam u. a. (Hrsg.): Die Infektiologie. Springer Verlag, Berlin 2004, S. 945–952.
- Marianne Abele-Horn: Antimikrobielle Therapie. Entscheidungshilfen zur Behandlung und Prophylaxe von Infektionskrankheiten. Unter Mitarbeit von Werner Heinz, Hartwig Klinker, Johann Schurz und August Stich, 2., überarbeitete und erweiterte Auflage. Peter Wiehl, Marburg 2009, ISBN 978-3-927219-14-4, S. 210 f.
- Jane Byrne: EPA approved antimicrobial could control listeria in food plants. 1. Juli 2008.
- Stephen Daniells: FDA approves viruses as food additive for meats. 23. August 2006.
- Federal Register: August 18, 2006 Volume 71, Number 160, S. 47729–47732.
- Karl Wurm, A. M. Walter: Infektionskrankheiten. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. Springer-Verlag, Berlin/Göttingen/Heidelberg 1955; 2. Auflage ebenda 1961, S. 9–223, hier: S. 203 f.
- J. Potel: Zur Granulomatosis infantiseptica. In: Zentral Bakteriol. I Orig 1952; 158, S. 329–331.
- D. B. Louria u. a.: Listeriosis complicating malignant disease: a new association. In: Ann Intern Med. 1967; 67, S. 260–281.
- R. L. Jurado u. a.: Increased risk of meningitis and bacteremia due to Listeria monocytogenes in patients with human immunodeficiency virus infection In: Clinical Infectious Diseases. 1993; 17, S. 224–227.
- Walter F. Schlech III: Foodborne Listeriosis. In: Clinical Infectious Diseases. 2000; 31, S. 770–775, PMID 11017828.
- 57 sick including 24 dead in 2008 Maple Leaf Listeria outbreak: the scientific paper
- Gesetzesänderung nach acht Listeria-Toten. Agrar heute, 24. März 2010, abgerufen am 26. März 2018.
- Listerien-Prozess beginnt mit Geständnis. ORF, 10. Juni 2014, abgerufen am 25. Juli 2021.
- Chronologie des Listerien-Skandals. Österreichischer Rundfunk, 23. August 2013, abgerufen am 25. Juli 2021.
- DSHS Orders Sangar Produce to Close, Recall Products. (Nicht mehr online verfügbar.) Texas Department of Health Services, 20. Oktober 2010, archiviert vom Original am 7. September 2015; abgerufen am 22. Oktober 2010.
- Listerien-Infektion: 13 Amerikaner sterben durch verseuchte Melonen. In: Spiegel Online. 28. September 2011, abgerufen am 28. September 2011.
- Todesfälle in Dänemark: Verseuchte Wurst auch in Schleswig-Holstein. Spiegel Online
- „Großflächig kontaminiert“. Spiegel Online
- Epidemiologisches Bulletin 3 /2021 (PDF) RKI, 21. Januar 2021.