Postoperative Übelkeit und Erbrechen
Postoperative Übelkeit und [postoperatives] Erbrechen, auch Postoperative Nausea und Emesis genannt, sind Nebenwirkungen von Anästhesieverfahren, insbesondere der Allgemeinanästhesie (Narkose), jedoch auch von Regionalanästhesien und Komplikationen von bestimmten chirurgischen Eingriffen. Auch im deutschen Sprachraum wird oft die Abkürzung PONV für das englische postoperative nausea and vomiting genutzt.
| Klassifikation nach ICD-10 | |
|---|---|
| R11 | Übelkeit und Erbrechen |
| ICD-10 online (WHO-Version 2019) | |
Die Häufigkeit von Übelkeit oder Erbrechen liegt bei einer Allgemeinanästhesie ohne prophylaktische Maßnahmen bei 20–30 %. PONV entsteht durch verschiedene Faktoren (Medikamenteneinfluss, persönliche Veranlagung, äußere Einwirkungen), der Entstehungsmechanismus ist nicht im Detail verstanden.
Es stehen mit übelkeitsmindernden Medikamenten (Antiemetika) und durch die Modifikation von Anästhesieverfahren effektive Maßnahmen zur Therapie und Prophylaxe zur Verfügung. Durch ein multimodales Behandlungskonzept kann PONV zumindest stark verringert werden.
Häufigkeit und Relevanz
Nach einer Operation beträgt die durchschnittliche Häufigkeit (Inzidenz) von Übelkeit und Erbrechen 20–30 %, womit diese neben Schmerzen die wichtigsten postoperativen Nebenwirkungen darstellen. Bei knapp acht Millionen durchgeführten Anästhesieverfahren sind damit allein in Deutschland über zwei Millionen Patienten von diesem Problem betroffen. Die klinische Bedeutung dieser Nebenwirkungen ist hoch. Zwar ist PONV in aller Regel selbstlimitierend, dennoch können in seltenen Fällen schwerwiegende Komplikationen wie Atemwegsverlegungen mit Sauerstoffmangel in der Folge, Pneumothoraces, Rupturen der Speiseröhre (Boerhaave-Syndrom) und der Luftröhre und ausgeprägte Hautemphyseme entstehen. Für das subjektive Befinden wird die Vermeidung postoperativer Übelkeit von Patienten noch wichtiger als die postoperative Schmerztherapie bewertet. Auch entstehen durch PONV erhebliche Mehrkosten durch die notwendige, ungeplante stationäre Behandlung bei ambulanten Eingriffen.[1] Eine dreitägige anästhesiebedingte postoperative Übelkeit kann ein Schmerzensgeld von 1000 € rechtfertigen.[2] Im verhandelten Fall vor dem Oberlandesgericht Koblenz wurde bei einer Patientin mit PONV-Risiko zwar eine übelkeitsverringernde intravenöse Narkose durchgeführt, jedoch auf die zusätzlich vorbeugende Gabe eines Antiemetikums verzichtet.
Pathophysiologie
Übelkeit und Erbrechen sind vegetative Schutzreflexe, die den Körper vor der Aufnahme von giftigen Substanzen (Toxinen) schützen sollen. Durch das Erbrechen werden dabei über den Gastrointestinaltrakt aufgenommene Substanzen aus dem Körper entfernt, durch die Übelkeit eine weitere Aufnahme verhindert. Das damit einhergehende Krankheitsgefühl führt als Lerneffekt zu einer zukünftigen Meidung der entsprechenden Stoffe. Bei der Verabreichung von Medikamenten über eine Vene (intravenös, parenteral) zu therapeutischen Zwecken, wie dies im Rahmen einer Chemotherapie (CINV, chemotherapy-induced nausea and vomiting[3]) oder einer Allgemeinanästhesie geschieht, bei der Inhalationsanästhetika und Opioide die auslösenden (emetogenen) Hauptsubstanzen darstellen, sind diese Effekte unerwünscht.
Erbrechen und Übelkeit sind keine zwangsläufig miteinander verbundenen Phänomene. Das Brechzentrum besteht aus Kerngebieten im Bereich des Hirnstammes. Es erhält zuleitende Informationen (Afferenzen) aus der Chemorezeptortriggerzone, insbesondere mittels des Botenstoffes Dopamin (dopaminerg), des Nervus vagus, hier vor allem mittels Serotonin (serotoninerg) und aus dem Vestibularorgan, vor allem durch Histaminvermittelte Übertragung (histaminerg). Der komplexe Brechreflex, bei dem es zum Schluss der Stimmritze (Glottis), zur Entspannung des unteren Ösophagussphinkters und zur plötzlichen Anspannung der Bauchmuskulatur (Bauchpresse) und des Zwerchfells kommt, wird über Kerngebiete und Nervenfasern (Efferenzen) des vegetativen und motorischen Nervensystems vermittelt. Die Übelkeit wird durch die Einwirkung von Substanzen auf die Chemorezeptortriggerzone am Boden des vierten Ventrikels bedingt, setzt aber auch die Beteiligung höherer Hirnregionen voraus. Im Bereich der Chemorezeptortriggerzone ist die Bluthirnschranke durchlässig, so dass der Übertritt von Fremdstoffen aus dem Blut ins Gehirn möglich ist.
Während bei chemotherapieinduziertem Übelkeit und Erbrechen vor allem die vermehrte Freisetzung von Serotonin die wesentliche Rolle spielt, ist die Entstehung von PONV im Detail weitgehend unklar. Es ist zudem nicht ohne weiteres möglich, Ergebnisse aus Tiermodellen auf den Menschen zu übertragen.[4]
Risikoeinschätzung
Risikofaktoren
Es existieren verschiedene klinisch relevante Risikofaktoren für PONV, die durch eine gute Studienlage belegt sind. Weibliches Geschlecht ist der bedeutendste patientenabhängige Faktor. Frauen haben ein höheres Risiko, postoperativ an Übelkeit und Erbrechen zu leiden. Eine pathophysiologische Erklärung dafür ist nicht bekannt. Bei Nichtrauchern tritt PONV doppelt so oft auf wie bei Rauchern. Dies hängt möglicherweise mit Veränderungen an Dopaminrezeptoren zusammen.[5] Bereits erlebte PONV oder Reisekrankheit (Kinetosen) stellen weitere Risikofaktoren dar, was für eine individuelle Komponente bei der Entstehung spricht.
PONV tritt bei Kindern und Jugendlichen zwischen dem 6. und 16. Lebensjahr häufiger auf.[6]

Anästhesieabhängige Faktoren sind die Verwendung volatiler Anästhetika, der Einsatz von Lachgas während der Narkose und eine lange Narkosedauer,[7] sowie der postoperative Einsatz von Opioid-Schmerzmitteln. Demgegenüber hat die Wahl des Opioids keinen signifikanten Einfluss.[8] Auch die Antagonisierung von Muskelrelaxantien mit hohen Dosen von Cholinesteraseinhibitoren wie Neostigmin wird als Risikofaktor diskutiert. Eine kurze Narkosedauer, die Vermeidung inhalativer Anästhetika (total intravenöse Anästhesie) und Regionalanästhesieverfahren führen zu einem verminderten Risiko.
Für eine Reihe von weiteren Faktoren ist die Datenlage nicht eindeutig. Dies betrifft die Art der Operation, die Erfahrung des Anästhesisten, die Verwendung einer Magensonde sowie das Vorhandensein postoperativer Schmerzen[9] und Bewegungsreize. Widerlegt sind Einflüsse durch den Body-Mass-Index, Persönlichkeitsstrukturen und eine Abhängigkeit vom Menstruationszyklus.[4][10]
Scores zur Risikoabschätzung
Da die Einschätzung des Risikos, postoperativ Übelkeit und Erbrechen zu entwickeln, anhand eines einzelnen Faktors, wie etwa dem Geschlecht, wenig genau (sensitiv) ist, wurden verschiedene Scores zur Voraussage entwickelt. Diese sollen eine differenzierte Prophylaxe ermöglichen. Bekannt sind ein vereinfachter Score (nach Apfel[11][12]) oder der Score nach Koivuranta.[13] Der gebräuchliche Apfel-Score umfasst die vier Risikofaktoren weibliches Geschlecht, Nichtraucherstatus, bekannte Reisekrankheit oder vormalige postoperative Übelkeit und die voraussichtliche Gabe von Opioid-Schmerzmitteln nach dem Eingriff. Sind 0, 1, 2, 3 oder 4 dieser Faktoren vorhanden, beträgt die Wahrscheinlichkeit für PONV etwa 10 %, 20 %, 40 %, 60 % oder 80 %.[4][10]
Die Anwendung solcher Scores ist mit Einschränkungen verbunden. Die angegebenen Wahrscheinlichkeiten sind nur für Erwachsene anzuwenden, bei Kindern werden andere Scores, wie zum Beispiel der POVOC, verwendet. Dazu können nur für etwa 70 % der Betroffenen adäquate Voraussagen getroffen werden. Die überwiegende Mehrzahl wird zudem mit einem mittelgradigen Risiko eingestuft, was keinen wesentlichen Erkenntnisgewinn für eine praktikable Unterscheidung in Risikopatient und Nicht-Risikopatient bringt. Die Identifikation von Risikofaktoren kann jedoch zur Identifikation von Patienten dienen, die nicht von der Verabreichung einer medikamentösen Prophylaxe profitieren.[4][10]
Behandlungsoptionen
Zur Behandlung und Vorbeugung von postoperativer Übelkeit und Erbrechen stehen übelkeitsmindernde Wirkstoffe (Antiemetika) aus verschiedenen Wirkstoffgruppen, Modifikationen des Anästhesieverfahrens sowie weitere ergänzende Maßnahmen zur Verfügung.
Arzneistoffe (Antiemetika)
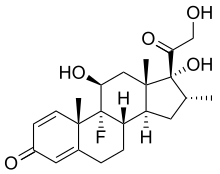
- Dexamethason ist ein Kortikosteroid, dessen Wirkmechanismus bezüglich der antiemetischen Wirkung nicht bekannt ist. Die Wirksamkeit entspricht anderen Wirkstoffen, wobei Dexamethason insbesondere zur Kombination mit anderen Antiemetika geeignet ist.[14] Da der therapeutische Effekt erst nach etwa zwei Stunden eintritt, wird es bei entsprechendem Risikoprofil oft zur Prophylaxe frühzeitig nach der Narkoseeinleitung verabreicht. Dexamethason wirkt zusätzlich analgetisch, abschwellend und stimmungsaufhellend, was im Rahmen einer Operation im Allgemeinen erwünscht ist. Ein negativer Einfluss auf die Wundheilung oder den Glukosehaushalt konnte in der antiemetischen Dosierung von 4 mg bisher nicht gezeigt werden. Für eine Wirkung anderer Kortikosteroide bei PONV gibt es bisher keinen Nachweis.[15] Während einer Chemotherapie wird Dexamethason zudem als Antiemetikum (meist in Kombination mit Granisetron/Ondansetron) eingesetzt.
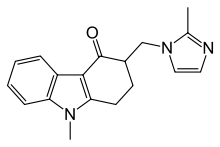 Strukturformel von Ondansetron
Strukturformel von Ondansetron - 5-HT3-Antagonisten („Setrone“) sind Wirkstoffe, die selektiv 5-HT3-Rezeptoren (Serotonin-Rezeptoren) blockieren. Eingesetzte Substanzen sind Granisetron, Ondansetron, Palonosetron und Tropisetron, die in vergleichbarer Dosierung ähnlich gut zur Prophylaxe und Therapie geeignet sind. Gelegentlich treten als Nebenwirkungen Kopfschmerzen und Obstipation auf. Setrone können die QT-Zeit im Elektrokardiogramm verlängern (QT-Syndrom). Für Granisetron und Tropisetron konnte als unerwünschte Wirkung gezeigt werden, dass sie die analgetische Wirkung von Paracetamol aufheben können.[15]
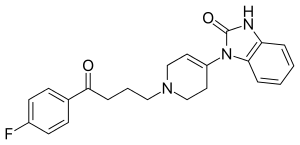 Strukturformel von Droperidol
Strukturformel von Droperidol - Das Neuroleptikum Droperidol aus der Gruppe der Butyrophenone ist am Dopamin-Rezeptor D2 wirksam. Auch für Droperidol konnte (bei fünf Prozent der Patienten) eine QT-Zeit-Verlängerung gezeigt werden, weshalb die Produktion 2001 ausgesetzt wurde. Seit 2008 ist der Wirkstoff wieder zugelassen, da die notwendige Überwachung im Rahmen der Anästhesiedurchführung und anschließenden Aufwachraumbetreuung regelhaft gewährleistet ist. Als weitere Nebenwirkungen können Müdigkeit und extrapyramidale Nebenwirkungen auftreten, was allerdings erst bei hoher Dosierung beobachtet wird. Droperidol wirkt postoperativen Kopfschmerzen entgegen. Haloperidol wurde als Ersatz für Droperidol verwendet und ist ebenso effektiv in der Reduktion von PONV, die vergleichbaren Nebenwirkungen treten jedoch häufiger auf, weshalb der Einsatz nicht gerechtfertigt ist.[15]
- Das Antihistaminikum Dimenhydrinat zeigt eine mit den anderen Antiemetika vergleichbare Wirkung. Allerdings ist die Rate dosisabhängiger Nebenwirkungen, der optimale Zeitpunkt der Verabreichung und der Nutzen wiederholter Dosen unklar.[16]
- Metoclopramid aus der Gruppe der Benzamide wirkt an Dopamin-, Serotonin- und Histaminrezeptoren. Die Wirksamkeit bei PONV wird kontrovers diskutiert. Während Metoclopramid oft als unwirksam eingestuft wird, sehen andere Autoren seit den Ergebnissen einer multizentrischen Studie aus dem Jahr 2006[17] den Einsatz als effektiv an. Für die differierenden Bewertungen werden vor allem unterschiedliche Dosierung verantwortlich gemacht. Als häufigste Nebenwirkung kann ein kurz andauerndes Absinken des Blutdruckes (Hypotonie) auftreten. Müdigkeit ist eine weitere seltene Nebenwirkung. Kindern darf Metoclopramid wegen des Auftretens extrapyramidaler Störungen nicht verabreicht werden.[15]
- Neurokininantagonisten (NK1-Antagonisten) verhindern die Wirkung von Substanz P an Neurokininrezeptoren sowohl im Brechzentrum als auch an peripheren Nerven. Da Substanzen mit unselektiver Wirkung an den Neurokininrezeptoren 1–3 mit kardiovaskulären Nebenwirkungen assoziiert werden, sind die zur Therapie von Übelkeit und Erbrechen eingesetzten Wirkstoffe hochselektiv für den NK1-Rezeptor. Aprepitant ist ein nur für die orale Gabe zu Verfügung stehender Vertreter, der zur Prophylaxe von PONV zugelassen ist. Fosaprepitant, Vofopitant, Rolapitant und Casopitant sind Wirkstoffe, die auch intravenös anwendbar sind, sich jedoch noch in der klinischen Prüfung befinden. Aprepitant wirkt nicht sedierend, als Nebenwirkungen sind leichte Kopfschmerzen und Obstipation möglich. Als Cytochrom-P450-Inhibitor kann es zu einer Wirkverlängerung anderer Arzneimittel führen.[15]
Modifikationen der Anästhesieverfahren
Wenn für den Eingriff geeignet, bieten sich Regionalanästhesieverfahren an. Sie gehen im Vergleich zur Allgemeinanästhesie mit geringeren Raten an postoperativer Übelkeit einher. Bei rückenmarksnahen Verfahren (Spinalanästhesie, Epiduralanästhesie) tritt PONV bei 10–15 % der Patienten auf, bei peripheren Nervenblockaden nur in Einzelfällen. Die Entstehung von Übelkeit und Erbrechen geht bei Regionalanästhesie in der Regel auf einen Abfall des Blutdruckes (Hypotonie) zurück und wird daher mit kreislaufwirksamen Medikamenten und Flüssigkeitstherapie behandelt.
Bei der Durchführung einer Allgemeinanästhesie ist der Verzicht auf Inhalationsanästhetika und die stattdessen durchgeführte total intravenöse Anästhesie (TIVA) mit Propofol eine wirksame Maßnahme, die Übelkeit und Erbrechen ebenso effektiv reduziert wie die Gabe eines Antiemetikums. Der ausschlaggebende Faktor ist dabei der Verzicht auf die übelkeitsauslösenden Stoffe, nicht der Einsatz des Propofols. Ein Verzicht auf Lachgas hat nur einen geringen Effekt.[18]
Ergänzende Maßnahmen
Akupressur (am Punkt P6 am Handgelenk) wurde in einem Review als Möglichkeit betrachtet.[19] Attraktiv ist die Behandlung durch sehr geringe Nebenwirkungsraten. Diese wurden allerdings unter Studienbedingungen ermittelt, in der perioperativen Praxis ist die Durchführung sowohl durch Begleiterkrankungen und die Bewusstseinsminderung des Patienten, die mit Verletzungen einhergehen können, als auch durch den Aufwand der Ausbildung und der Zeitaufwand der Durchführung beschränkt. Als weitere Möglichkeiten zur Behandlung werden Akupunktur-Injektionen, Elektroakupunktur und Akupressur-Verfahren genannt, zu denen allerdings keine ausreichenden Daten zur abschließenden Beurteilung vorliegen.[20]
Eine Meta-Analyse zeigte eine Überlegenheit von Ingwer gegenüber Placebogabe bei der Reduktion postoperativer Übelkeit; ausreichend große Studien zu einer abschließenden Beurteilung liegen jedoch nicht vor. Als Nebenwirkung können Bauchschmerzen auftreten.[21][22]
Literatur
- D. Rüsch, L. H. Eberhart, J. Wallenborn, P. Kranke: Übelkeit und Erbrechen nach Operationen in Allgemeinanästhesie: Eine evidenzbasierte Übersicht über Risikoeinschätzung, Prophylaxe und Therapie. In: Dtsch Arztebl Int., 2010 Oct, 107(42), S. 733–741. PMID 21079721
- N. Roewer: Postoperative Übelkeit und Erbrechen – Ein Problem mit hoher Relevanz. In: Anästhesiol Intensivmed Notfallmed Schmerzther., 2009, 44, S. 278–279. PMID 19367531
- L. Eberhart, P. Kranke: Für wen ist PÜ & E relevant – und wer ist ein Risikopatient? In: Anästhesiol Intensivmed Notfallmed Schmerzther., 2009, 44, S. 280–285. PMID 19367532
- L. Eberhart, P. Kranke: Postoperative Übelkeit und Erbrechen – Wie gehe ich im Alltag vor? Prophylaxe- und Therapiealgorithmen. In: Anästhesiol Intensivmed Notfallmed Schmerzther., 2009, 44, S. 286–295. PMID 19367533
- A. Mayr, H. Kerger: Anatimische und pathophysiologische Grundlagen der postoperativen Übelkeit und des postoperativen Erbrechens. In: Anästh Intensivmed. Band 40, 1999, S. 202–206.
- J. Wallenborn, L. Eberhart, P. Kranke: Postoperative Übelkeit und Erbrechen – Alles beim Alten in der Pharmakotherapie von PONV? In: Anästhesiol Intensivmed Notfallmed Schmerzther., 2009, 44, S. 296–305. PMID 19367534
- C. C. Apfel, P. Kranke, S. Piper u. a.: Übelkeit und Erbrechen in der postoperativen Phase. Experten- und evidenzbasierte Empfehlungen zu Prophylaxe und Therapie. In: Anaesthesist, 2007 Nov, 56(11), S. 1170–1180. Review. PMID 17726590
- C. C. Apfel, N. Roewer: Postoperative Übelkeit und Erbrechen. In: Anaesthesist, 2004 Apr, 53(4), S. 377–389 Review. PMID 15190867
- Ch. Simansli, H. H. Waldvogel, E. Negebauer: Postoperative Nausea und Emesis (PONV). Klinische Bedeutung, Grundlagen, Prophylaxe und Therapie. In: Der Chirurg. Band 72, 2001, S. 1417–1426.
- W. Unkel, J. Peters: Postoperative Nausea and Emesis: Mechanismen und Behandlung. In: AINS. Anästhesiologie – Intensivmedizin – Notfallmedizin – Schmerztherapie. Band 33, 1998, S. 533–544.
Einzelnachweise
- N. Roewer: Postoperative Übelkeit und Erbrechen – Ein Problem mit hoher Relevanz. In: Anästhesiol Intensivmed Notfallmed Schmerzther. 2009; 44, S. 278–279. PMID 19367531
- OLG Koblenz, Urteil vom 20. Juni 2012, Aktenzeichen 5 U 1450/11
- K. Jordan, C. Sippel, H. J. Schmoll: Guidelines for antiemetic treatment of chemotherapy-induced nausea and vomiting: past, present, and future recommendations. In: Oncologist, 2007 Sep;12(9), S. 1143–1150. Review. PMID 17914084
- C. C. Apfel, N. Roewer: Postoperative Übelkeit und Erbrechen. In: Anaesthesist. 2004 Apr;53(4), S. 377–389 Review. PMID 15190867
- B. P. Sweeney: Why does smoking protect against PONV? In: Br J Anaesth. 2002 Dec;89(6), S. 810–813. Review. PMID 12453921
- Dirk Rüsch, Leopold H. J. Eberhart, Jan Wallenborn, Peter Kranke: Übelkeit und Erbrechen nach Operationen in Allgemeinanästhesie: Eine evidenzbasierte Übersicht über Risikoeinschätzung, Prophylaxe und Therapie. In: Dtsch Arztebl Int. 2010; 107(42), S. 733–741; doi:10.3238/arztebl.2010.0733.
- C. C. Apfel, C. A. Greim, C. Goepfert u. a.: Postoperatives Erbrechen. Ein Score zur Voraussage des Erbrechensrisikos nach Inhalationsanästhesien. In: Anaesthesist. 1998, 47, S. 732–740, PMID 9799978.
- J. R. Sneyd, A. Carr, W. D. Byrom, A. J. Bilski: A meta-analysis of nausea and vomiting following maintenance of anaesthesia with propofol or inhalational agents. (Seite nicht mehr abrufbar, Suche in Webarchiven) Info: Der Link wurde automatisch als defekt markiert. Bitte prüfe den Link gemäß Anleitung und entferne dann diesen Hinweis. In: European journal of anaesthesiology. 1998;15(4), S. 433–445.
- Vgl. etwa R. Andersen, K. Krogh: Pain as a major cause of postoperative nausea. In: Can Anaesth Soc J. Band 23, 1976, S. 366–369.
- L. Eberhart, P. Kranke: Für wen ist PÜ & E relevant – und wer ist ein Risikopatient? In: Anästhesiol Intensivmed Notfallmed Schmerzther. 2009, 44, S. 280–285. PMID 19367532
- Christian C. Apfel, Clemens-Alexander Greim, Christine Göpfert, D. Grundt, J. Usadel, Peter Sefrin, Norbert Roewer: Postoperatives Erbrechen. Ein Score zur Voraussage des Erbrechensrisikos nach Inhalationsanästhesien. In: Der Anaesthesist. Band 47, 1998, S. 732–740.
- C. C. Apfel, E. Läärä, M. Koivuranta, C. A. Greim, N. Roewer: A simplified risk score for predicting postoperative nausea and vomiting: conclusions from cross-validations between two centers. In: Anesthesiology. 1999 Sep;91(3), S. 693–700. PMID 10485781
- M. Koivuranta, E. Läärä, L. Snåre, S. Alahuhta: A survey of postoperative nausea and vomiting. In: Anaesthesia. 1997 May, 52(5), S. 443–449. PMID 9165963
- L. H. Eberhart, A. M. Morin, M. Georgieff: Dexamethason zur Prophylaxe von Übelkeit und Erbrechen in der postoperativen Phase - Eine Metaanalyse kontrollierter randomisierter Studien. In: Anaesthesist. 2000 Aug, 49(8), S. 713–720. PMID 11013774
- J. Wallenborn, L. Eberhart, P. Kranke: Postoperative Übelkeit und Erbrechen - Alles beim Alten in der Pharmakotherapie von PONV? In: Anästhesiol Intensivmed Notfallmed Schmerzther. 2009;44, S. 296–305. PMID 19367534
- P. Kranke, A. M. Morin, N. Roewer, L. H. Eberhart: Dimenhydrinate for prophylaxis of postoperative nausea and vomiting: a meta-analysis of randomized controlled trials. In: Acta Anaesthesiol Scand. 2002 Mar;46(3), S. 238–244. PMID 11939912
- J. Wallenborn, G. Gelbrich, D. Bulst u. a.: Prevention of postoperative nausea and vomiting by metoclopramide combined with dexamethasone: randomised double blind multicentre trial. In: BMJ., 2006 Aug 12, 333(7563), S. 324. PMID 16861255.
- L. Eberhart, P. Kranke: Postoperative Übelkeit und Erbrechen - Wie gehe ich im Alltag vor ? Prophylaxe- und Therapiealgorithmen. In: Anästhesiol Intensivmed Notfallmed Schmerzther. 2009, 44, S. 286–295. PMID 19367533
- A. Lee, L. T. Fan: Stimulation of the wrist acupuncture point P6 for preventing postoperative nausea and vomiting. In: Cochrane Database Syst Rev. 2009 Apr 15, (2), S. CD003281. PMID 19370583
- D. J. Rowbotham: Recent advances in the non-pharmacological management of postoperative nausea and vomiting. In: Br J Anaesth. 2005 Jul, 95(1), S. 77–81. Review. PMID 15805141
- N. Chaiyakunapruk, N. Kitikannakorn, S. Nathisuwan, K. Leeprakobboon, C. Leelasettagool: The efficacy of ginger for the prevention of postoperative nausea and vomiting: a meta-analysis. In: Am J Obstet Gynecol. 2006 Jan, 194(1), S. 95–99. PMID 16389016
- B. White: Ginger: an overview. In: Am Fam Physician. 2007 Jun 1, 75(11), S. 1689–1691. Review. PMID 17575660