Hepatitis A
Die Hepatitis A ist eine durch das Hepatitis-A-Virus verursachte Infektionskrankheit. Hauptsymptom ist eine akute Entzündung der Leber (Hepatitis). Die Hepatitis A verläuft niemals chronisch und heilt meist ohne Komplikationen spontan aus. Sie wird durch verunreinigtes Trinkwasser, kontaminierte Lebensmittel (zum Beispiel Muscheln) oder als Schmierinfektion übertragen[1] und tritt in gemäßigten Breiten meist als importierte Erkrankung nach einem Aufenthalt in Risikogebieten auf. Eine Impfung bietet einen sicheren Schutz gegen die Hepatitis A.
| Klassifikation nach ICD-10 | |
|---|---|
| B15.- | Akute Virushepatitis A |
| B15.0 | Virushepatitis A mit Coma hepaticum |
| B15.9 | Virushepatitis A ohne Coma hepaticum |
| ICD-10 online (WHO-Version 2019) | |
Erreger
| Hepatitis-A-Virus | ||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
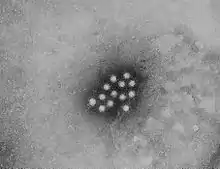
Virion des Hepatitis-A-Virus | ||||||||||||||||||
| Systematik | ||||||||||||||||||
| ||||||||||||||||||
| Taxonomische Merkmale | ||||||||||||||||||
| ||||||||||||||||||
| Wissenschaftlicher Name | ||||||||||||||||||
| Hepatovirus A | ||||||||||||||||||
| Kurzbezeichnung | ||||||||||||||||||
| HAV, HVA | ||||||||||||||||||
| Links | ||||||||||||||||||
|
Das Hepatitis-A-Virus (HAV, wissenschaftlich Hepatovirus A, HVA) gehört zur Familie der Picornaviridae, Genus Hepatovirus. Es weist ein ikosaedrisches Nukleokapsid mit 27 nm Durchmesser ohne Hüllmembran auf, in dem sich eingelagert ein einzelsträngiges RNA-Genom in Positivstrangorientierung befindet. Das Genom weist eine Gesamtlänge von 7,5 kb auf. Das Genom ist aufgrund der Positivstrangorientierung per se infektiös, das heißt unter gegebenen Umständen kann alleine die gereinigte Nukleinsäure eine Infektion bewirken. Das 3'-Ende des Genoms ist polyadenyliert und besitzt eine nicht-translatierte Region (NTR). Das 5'-Ende besitzt eine weitere NTR mit komplexer Sekundärstruktur, die Internal ribosomal entry site (IRES), welche die cap-unabhängige Initiation der Translation vermittelt und zusätzlich ein kovalent gebundenes, viruscodiertes Protein, das VPg (englisch Virus protein genome-associated).
Das Genom wird von einem einzigen offenen Leserahmen (englisch Open Reading Frame, ORF) gebildet, das entsprechend für ein einziges Vorläuferprotein von 251 kDa Größe und circa 2225 Aminosäuren codiert. Dieses Polyprotein ist experimentell nicht fassbar, da es noch während der eigentlichen Synthese proteolytisch durch die virale Protease 3C in einzelne Struktur- und Nichtstrukturproteine gespalten wird. Die Strukturproteine VP1, VP2, VP3 und VP4, welche aus dem Polypeptid P1 hervorgehen, stellen die Grundlage des viralen Capsides dar. Diese bestehen aus je 60 Einheiten der besagten Proteine, wobei lediglich VP1 bis VP3 an der Oberfläche anzutreffen sind. VP4 hingegen ist im Falle von HAV nicht fassbar. Aus den Polypeptiden P2 und P3 gehen die Nichtstrukturproteine hervor. Zu ihnen gehören zum Beispiel das Protein 2A, welches beim Virusassembly (Zusammenbau der Virusteilchen) eine Rolle spielt, sowie die Protease 3C und die Polymerase 3D.
Dieses Virus ist in Ländern mit hohen hygienischen Standards selten anzutreffen. Das Virus ist sehr resistent gegen hohe Temperaturen, Säuren und Laugen (beispielsweise Seifen und andere Reinigungsmittel).
Verbreitung
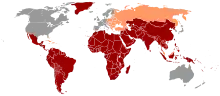
Das HAV kommt in Südostasien, Russland, im vorderen Orient, Mittelmeerraum, Afrika, Mittel- und Südamerika vor und wird häufig von Reisen aus diesen Ländern mitgebracht. Gelegentlich kommt es dadurch zu lokalen Ausbrüchen auch in Hepatitis-A-freien Regionen. Die beim RKI für Deutschland gemeldeten Fallzahlen haben sich seit dem Jahr 2000 folgendermaßen entwickelt (1994 zum Vergleich):
| Jahr | gemeldete Fallzahlen |
|---|---|
| 1994 | 5484[4] |
| 2000 | 2780[5] |
| 2001 | 2274[6] |
| 2002 | 1479[7] |
| 2003 | 1368[8] |
| 2004 | 1916[9] |
| 2005 | 1217[10] |
| 2006 | 1229[11] |
| 2007 | 939[12] |
| 2008 | 1073[13] |
| 2009 | 926[14] |
| 2010 | 788[15] |
| 2011 | 831[16] |
| 2012 | 832[17] |
| 2013 | 779[18] |
| 2014 | 682[19] |
| 2015 | 830[20] |
| 2016 | 737[21] |
| 2017 | 1217[22] |
| 2018 | 1044[23] |
| 2019 | 874[23] |
Übertragung
Die Übertragung der Hepatitis-A-Viren erfolgt fäkal-oral (beispielsweise Kot/Urin – Hand – Mund) durch eine Schmierinfektion. Ein hohes Übertragungsrisiko besteht bei entsprechenden Sexualkontakten.[24]
In Ländern mit hohem Hygienestandard erfolgt eine Übertragung vor allem durch Kleinkinder, deren Infektion meist symptomlos verläuft. Das bedeutet, dass sowohl durch engen Personenkontakt als auch durch verunreinigtes Trinkwasser, Säfte oder ungenügend gegarte Nahrungsmittel die Viren übertragen werden können. Ein erhöhtes Risiko stellen fäkaliengedüngtes Gemüse (z. B. Salate) oder auch Meeresfrüchte (z. B. Muscheln) dar. In einigen Muschelarten kann das HAV mehrere Monate persistieren.
Diagnose
Die Diagnose wird klinisch gestellt, der laborchemische Nachweis erfolgt durch die Bestimmung des Anti-HAV-IgM im Serum bei positivem HAV-Gesamt-Immunglubulin oder IgG. Unüblich ist der direkte Erregernachweis von HAV-Antigen oder Virus-RNA mittels RT-PCR im Stuhl. Im Blutserum sind Antigen oder RNA nur für wenige Stunden nachweisbar.
Klinischer Verlauf
Die Inkubationszeit dieses Virus beträgt 15 bis 50 Tage. Die Hepatitis A kann akut über mehrere Wochen bis Monate verlaufen. Verglichen mit anderen Hepatitiden ist diese Erkrankung aber relativ milde. Besonders bei Kindern verläuft sie in der Regel harmlos, oft ganz asymptomatisch. Sie wird niemals chronisch und führt deshalb auch nicht zu einer dauerhaften Schädigung der Leber. Die Zeit der höchsten Infektiosität liegt etwa ein bis zwei Wochen vor dem Ausbruch. Die Patienten sind jedoch bis eine Woche nach Ausbruch infektiös.[25] Obwohl die meisten Erkrankten sich wieder gut erholen, muss doch jeder Zehnte im Krankenhaus behandelt werden. Die Ausheilung geschieht in der Regel in vier bis acht Wochen (selten bis zu 18 Monaten).
Eine HAV-Infektion kann bei Patienten mit vorgeschädigter Leber oder mit einer chronischen HBV- oder HCV-Infektion zu einer kritischen Einschränkung der Leberfunktion führen.
Es sind mehrere, jedoch sehr seltene Fälle weltweit beschrieben, bei denen es bei einer HAV-Infektion zu einem akuten Zerfall von Stammzellen im Knochenmark (Agranulozytose) mit tödlichem Ausgang kam. Es werden hierbei immunologische Effekte des HAV diskutiert. Bei fast jeder HAV-Infektion ist ein geringer und vorübergehender Abfall der peripheren Immunzellen festzustellen.[26]
Symptome
Nach einer Zeit von circa 28 Tagen entwickeln sich Übelkeit, Erbrechen, Bauchschmerzen, Fieber, Durchfall, Abgeschlagenheit, häufig anikterisch (ohne Gelbsucht), selten schwer ikterisch (schwere Gelbsucht) mit dunklem Urin, hellem Stuhl und möglichem Gallestau.
Therapie
Pädiatrische Leitlinien empfehlen keine kausale Therapie. Symptomatisch ist eine körperliche Schonung angeraten. Leitlinien für Erwachsene existieren nicht.[27]
Impfung und Vorbeugung

Eine Impfung ist möglich und wird Personen empfohlen, „mit einem Sexualverhalten mit erhöhtem Expositionsrisiko; z. B. Männer, die Sex mit Männern haben (MSM)“, „Personen mit häufiger Übertragung von Blutbestandteilen, z. B. Hämophile, oder mit Krankheiten der Leber/mit Leberbeteiligung“ sowie „Bewohner[n] von psychiatrischen Einrichtungen oder vergleichbaren Fürsorgeeinrichtungen für Menschen mit Verhaltensstörung oder Zerebralschädigung“, außerdem „Reisende[n] in Regionen mit hoher Hepatitis-A-Prävalenz.“ Ebenso „Personen mit erhöhtem beruflichen Expositionsrisiko, einschließlich Auszubildende[n], Praktikanten, Studierende[n] und ehrenamtlich Tätige[n] mit vergleichbarem Expositionsrisiko in folgenden Bereichen:
- Gesundheitsdienst (inkl. Sanitäts- und Rettungsdienst, Küche, Labor, technischer und Reinigungsdienst, psychiatrische und Fürsorgeeinrichtungen)
- Personen mit Abwasserkontakt, z. B. Kanalisations- und Klärwerksarbeiter
- Tätigkeit (inkl. Küche und Reinigung) in Kindertagesstätten, Kinderheimen, Behindertenwerkstätten, Asylbewerberheimen u. ä.“[28]
Es ist eine passive und aktive Immunisierung möglich. Reine Hepatitis-A-Impfstoffe werden zweimal intramuskulär injiziert.[29] Die zweite Impfung erfolgt nach sechs bis zwölf Monaten und sorgt für den Langzeitschutz, wobei bereits spätestens 14 Tage nach der ersten Impfung Schutz besteht. Kinder können ab zwölf Monaten geimpft werden. Die Schutzwirkung der Impfung hält mindestens zehn Jahre.[30]
Außerdem gibt es Kombinationsimpfstoffe, die zusätzlich gegen Hepatitis B schützen. Diese erfordern insgesamt drei Impfungen mit Nachimpfungen im Abstand von vier Wochen und sechs Monaten nach der ersten Impfung. Teilweise werden auch längere Abstände angewandt. Zur schnelleren Immunbildung kann ein schnelleres Impfschema verwendet werden. Hierbei werden Nachimpfungen nach sieben Tagen, 21 Tagen und eine vierte Impfung nach zwölf Monaten empfohlen.[31]
Weitere Vorsorgemaßnahmen in Risikogebieten gegen eine Infektion sind:
- auf Meeresfrüchte, vor allem Muscheln, rohes Fleisch und Fisch möglichst verzichten
- nur zuvor abgekochtes Leitungswasser trinken
- keine Eiswürfel in Getränken (da diese oft aus nicht abgekochtem Leitungswasser hergestellt werden)
Meldepflicht
Jede akute Virushepatitis (also auch Hepatitis A) ist nach dem Recht Deutschlands gemäß § 6 Infektionsschutzgesetz (IfSG) namentlich meldepflichtig. Zudem ist auch der Nachweis des Hepatitis-A-Virus nach § 7 IfSG namentlich meldepflichtig, soweit er auf eine akute Infektion hindeutet. Die erste Meldepflicht betrifft vor allem die feststellenden Ärzte, die zweite vor allem die Leitungen von Laboren (§ 8 IfSG).
In Österreich sind nach § 1 Abs. 1 Epidemiegesetz 1950 Verdachts-, Erkrankungs- und Todesfälle an infektiöser Hepatitis (Hepatitis A, B, C, D, E) (also auch Hepatitis A) anzeigepflichtig. Zur Anzeige verpflichtet sind unter anderem Ärzte und Labore (§ 3 Epidemiegesetz).
Auch in der Schweiz unterliegt Hepatitis A der Meldepflicht für Ärzte, Spitäler usw. und zwar nach dem Epidemiengesetz (EpG) in Verbindung mit der Epidemienverordnung und der Nummer 19 vom Anhang 1 der Verordnung des EDI über die Meldung von Beobachtungen übertragbarer Krankheiten des Menschen. Zudem ist auch der positive und negative laboranalytische Befund zum Hepatitis-A-Virus meldepflichtig für Laboratorien und zwar nach den genannten Normen und Anhang 3 der Verordnung des EDI.
Literatur
- Hepatitis A. RKI-Ratgeber Infektionskrankheiten – Merkblätter für Ärzte
- S. M. Lemon: Type A viral hepatitis: epidemiology, diagnosis, and prevention. In: Clin Chem., 1997 Aug;43(8 Pt 2), S. 1494–1499. Review. PMID 9265900
Weblinks
- Hepatitis A – Informationen des Robert Koch-Instituts
- Hepatitis A. In: gesundheit.gv.at Öffentliches Gesundheitsportal Österreichs. Bundesministerium für Soziales, Gesundheit, Pflege und Konsumentenschutz (BMSGPK), 28. Januar 2019 (österreichisches Deutsch).
- Informationen der WHO (englisch)
- Hepatitis A. In: Laborlexikon.
- Impfempfehlungen des Internistenverbandes
Einzelnachweise
- Horst Kremling: Historische Betrachtungen zur präventiven Heilkunde. In: Würzburger medizinhistorische Mitteilungen, 24, 2005, S. 222–260, hier S. 236 f.
- ICTV Master Species List 2018b.v2. MSL #34, März 2019
- Enterovirus C. EC 51; ICTV Taxonomy history, Berlin, Germany, July 2019; Email ratification March 2020 (MSL #35)
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 2,6 MB) 23. Januar 1996.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 119 kB) 18. Januar 2002.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 113 kB) 17. Januar 2003.
- Epidemiologisches Bulletin Nr. 2 des RKI (PDF; 172 kB) 16. Januar 2004.
- Epidemiologisches Bulletin Nr. 2 des RKI (PDF) 14. Januar 2005.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 139 kB) 20. Januar 2006.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 111 kB) 19. Januar 2007.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 107 kB) 18. Januar 2008.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 124 kB) 19. Januar 2009.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 116 kB) 25. Januar 2010.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 113 kB) 24. Januar 2011.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 121 kB) 23. Januar 2012.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 117 kB) 21. Januar 2013.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 116 kB) 20. Januar 2014.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 307 kB) 19. Januar 2015.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 195 kB) 25. Januar 2016.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 128 kB) 19. Januar 2017.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 238 kB) 18. Januar 2018.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 238 kB) 18. Januar 2018.
- Epidemiologisches Bulletin Nr. 3 des RKI (PDF; 2,5 MB) 16. Januar 2020.
- Hepatitis A: Zu einer aktuellen Häufung in München. Erhöhtes Infektionsrisiko für homosexuell aktive Männer erneut belegt. In: Epidemiologisches Bulletin, Nr. 29/2003, 18. Juli 2003, S. 223–224; rki.de (PDF; 115 kB).
Hepatitis A. aidshilfe.de – Deutsche AIDS-Hilfe e. V.; abgerufen am 2. März 2018. - rki.de
- P. M. Matricardi: Infections preventing atopy: facts and new questions. In: Allergy, 1997, 52 (9), S. 879–882.
- uni-duesseldorf.de (Memento des Originals vom 15. Dezember 2007 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- Ständige Impfkommission: Empfehlungen der Ständigen Impfkommission (STIKO) am Robert Koch-Institut – 2017/2018. In: Epidemiologisches Bulletin, Nr. 34/2017, 24. August 2017, S. 333–380, hier: 337–339; doi:10.17886/EpiBull-2017-044.1; rki.de (PDF; 1,1 MB).
- In Ausnahmefällen, etwa bei Patienten mit erhöhter Blutungsneigung (Hämophilie oder Behandlung mit Vitamin-K-Antagonisten wie Marcumar oder im angelsächsischen Raum Warfarin), können manche der zugelassenen Impfstoffe auch subkutan gegeben werden, wobei dies mit einem erhöhten Risiko normalerweise harmloser lokaler Nebenwirkungen verbunden ist.
- fit-for-travel.de.
- Fachinformation TWINRIX.