Androgene
Androgene (von griechisch ἀνήρ, ἀνδρός anér, andrós „Mann“; -gen „erzeugend“ von γίγνομαι gígnomai „werden“) sind Sexualhormone, die eine virilisierende (von lateinisch virilis „männlich“) Wirkung besitzen und somit die Ausbildung sekundärer Geschlechtsmerkmale wie Bartwuchs, Muskelentwicklung und tiefer werdende Stimme bei Jugendlichen bedingen. Androgene werden in Hoden und Nebennieren sowie in kleinerer Menge in Eierstöcken produziert.
Ihr Grundgerüst ist das Androstan (10β,13β-Dimethyl-gonan). Androgen ist der Oberbegriff für jede natürliche oder synthetische Substanz, meist ein Steroidhormon, die die Entwicklung und Erhaltung der männlichen Merkmale bei Wirbeltieren über eine Bindung an Androgenrezeptoren stimuliert oder kontrolliert. Dies schließt die Aktivität der akzessorischen männlichen Geschlechtsorgane und die Entwicklung von männlichen sekundären Geschlechtsmerkmalen ein. Androgene, die erstmals 1936 entdeckt wurden, werden auch als androgene Hormone oder Testoide bezeichnet. Androgene sind auch die ursprünglichen anabolen Steroide. Sie sind auch Vorläufer aller Estrogene, der weiblichen Geschlechtshormone. Das hauptsächliche und vor Androsteron bekannteste Androgen ist Testosteron.
Vertreter
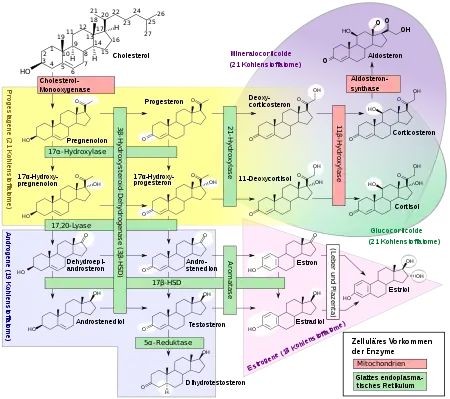
Eine Teilgruppe der Androgene, Nebennieren-Androgene, umfasst alle 19-Kohlenstoffsteroide, die von der Nebennierenrinde gebildet werden, d. h. von dem äußeren Anteil der Nebenniere, und die als schwache Steroide oder Steroid-Vorläufersubstanzen fungieren, u. a. Dehydroepiandrosteron (DHEA), Dehydroepiandrosteron-Sulfat (DHEA-S) und Androstendion.
Neben Testosteron gehören zu den weiteren Androgenen:
- Dehydroepiandrosteron (DHEA): ein Steroidhormon, das aus Cholesterin in der Nebennierenrinde gebildet wird, welches der Hauptvorläufer der natürlichen Estrogene ist. DHEA wird auch als Dehydroisoandrosteron oder Dehydroandrosteron bezeichnet.
- Androstendion („Andro“): ein androgenes Steroid, das von den Hoden, der Nebennierenrinde und den Eierstöcken gebildet wird. Androstendione werden metabolisch zu Testosteron und anderen Androgenen umgewandelt, sie sind jedoch auch die Ausgangsstruktur von Estron. Die Anwendung von Androstendion als Nahrungsergänzungsmittel zur Leistungssteigerung bei Sportlern oder beim Bodybuilding wurde vom Internationalen Olympischen Komitee sowie von anderen Sportorganisationen verboten.
- Androstendiol: ein Steroidmetabolit, das vermutlich als Hauptregulator der Gonadotropinsekretion wirkt.
- Androsteron: ein chemisches Nebenprodukt, das beim Abbau von Androgenen entsteht oder von Progesteron stammt, und auch leichte maskulinisierende Wirkungen ausübt, jedoch nur mit einem Siebtel der Intensität von Testosteron. Es findet sich in etwa gleichen Mengen im Plasma und im Urin von Männern und Frauen.
- Dihydrotestosteron (DHT): ein Metabolit von Testosteron; ist insofern tatsächlich ein potenteres Androgen, als es stärker an Androgenrezeptoren bindet.
- Androstanol
Bildungsorte
Die Bildungsorte sind
- beim Mann: Leydig-Zellen des Hodens, Nebennierenrinde
- bei der Frau: Ovarien und Nebennierenrinde
Androgenfunktionen
Entwicklung des Mannes
Während der Entwicklung von Säugetieren sind die Geschlechtsdrüsen (Gonaden) zunächst in der Lage, sich sowohl zum Eierstock als auch zum Hoden zu entwickeln.[1] Beim Menschen sind ab etwa der vierten Woche die Anlagen der Geschlechtsdrüsen im intermediären Mesoderm in der Nähe der sich entwickelnden Nieren vorhanden. Etwa in Woche 6 bilden sich epitheliale Genitalstränge innerhalb der sich entwickelnden Hoden und nehmen die Gameten (Keimzellen) bei ihrer Wanderung in die Geschlechtsdrüsen auf. Bei Männern kontrollieren bestimmte Y-Chromosom-Gene, insbesondere SRY die Entwicklung des männlichen Phänotyps, einschließlich der Umwandlung der frühen bipotentialen Geschlechtsdrüse in die Hoden. Bei Männern dringen die Genitalstränge vollständig in die sich entwickelnden Geschlechtsdrüsen ein.
Bis Woche 8 der humanen Fetalentwicklung erscheinen Leydig-Zellen in den sich differenzierenden Geschlechtsdrüsen des Mannes. Die aus dem Mesoderm stammenden epithelialen Zellen der Genitalstränge in den sich bildenden Hoden entwickeln sich zu den Sertoli-Zellen, welche die Funktion haben, die Bildung von Samenzellen zu unterstützen. Zwischen den Hodenkanälchen findet sich eine kleinere Population nicht-epithelialer Zellen; bei diesen Zellen handelt es sich um die Androgen-produzierenden Leydig-Zellen. Die Leydig-Zellen können als die Produzenten von Androgenen betrachtet werden, die als parakrine Hormone wirken, die von den Sertoli-Zellen benötigt werden, um die Spermienproduktion zu unterstützen. Bald nach ihrer Differenzierung beginnen die Leydig-Zellen, Androgene zu bilden, die für die Maskulinisierung des sich entwickelnden männlichen Fetus notwendig sind (einschließlich der Bildung von Penis und Skrotum). Unter dem Einfluss von Androgenen entwickeln sich Reste der Urniere Mesonephros, die Wolffschen Gänge, zum Nebenhoden Epididymis, Samenleiter Ductus deferens und zu den Samenbläschen. Diese Wirkung der Androgene wird durch ein Hormon aus den Sertoli-Zellen AMH unterstützt, das die Entwicklung der embryonalen Müllergänge zu Eileitern und anderen Geweben des weiblichen Fortpflanzungssystems bei männlichen Embryos verhindert. AMH und Androgene wirken zusammen und ermöglichen so die normale Wanderung der Hoden in den Hodensack.
Vor der Bildung des Hypophysenhormons LH durch den Embryo, die etwa in der elften bis zwölften Woche beginnt, fördert humanes Choriongonadotropin (hCG) die Differenzierung der Leydig-Zellen und deren Bildung von Androgenen. Die Androgenwirkung in den Zielgeweben beinhaltet oftmals eine Umwandlung von Testosteron zu 5α-Dihydrotestosteron (DHT).
Spermatogenese
Während der Pubertät verstärkt sich die Produktion von Androgenen, von LH und FSH, es kommt zur Aushöhlung der Genitalstränge und damit zur Bildung der Hodenkanälchen, und die Keimzellen beginnen sich zu Spermien zu differenzieren. Während des gesamten Erwachsenenalters wirken Androgene und FSH zusammen auf die Sertoli-Zellen in den Hoden, um die Spermienproduktion zu unterstützen.[2] Exogene Androgen-Supplemente können als Pille für den Mann angewendet werden. Erhöhte Androgenspiegel, die durch die Anwendung von Androgen-Supplementen verursacht werden, können die Produktion von LH hemmen und die Produktion endogener Androgene durch die Leydig-Zellen blockieren. Ohne die lokal hohen Konzentrationen von Androgenen in den Hoden aufgrund der Androgen-Produktion durch die Leydig-Zellen können die Hodenkanälchen degenerieren, was zur Unfruchtbarkeit führt.
Prostata
Die Prostata gehört zu den Androgen-abhängigen Organen. Androgene sind essentiell für das Überleben der Prostata-Drüsenzelle. Auch bei der Entstehung von Prostatakarzinomen spielen Androgene eine wichtige Rolle.[3] Der Entzug von Androgenen (Androgen-Deprivatation) ist eine wichtige Therapiemodalität bei einem Prostatakarzinom. Androgen-Rezeptorgehalt und Rezeptormutationen von Prostata-Tumorzellen beeinflussen die Wirksamkeit einer Androgen-Deprivatation. Wenn ein Prostatakarzinom trotz Androgenentzug weiter wächst, so spricht man von einem castrationsresistenten Tumor (Englisch HRPC, hormone resistant prostate carcinoma).
Hemmung der Fettablagerung
Männer haben typischerweise weniger Fettgewebe als Frauen. Neuere Ergebnisse weisen darauf hin, dass Androgene die Fähigkeit bestimmter Fettzellen hemmen, Lipide (Fette) zu speichern. Physiologisch erfolgt dies über die Hemmung eines Signaltransduktionswegs, der normalerweise die Funktion von Fettzellen (Adipozyten) unterstützt.[4]
Muskelmasse
Männer haben typischerweise mehr Skelettmuskelmasse als Frauen. Androgene fördern die Vergrößerung von Skelettmuskelzellen und üben wahrscheinlich eine koordinierte Wirkung aus, um die Muskelfunktion über eine Beeinflussung verschiedener Zelltypen im Skelettmuskelgewebe zu verbessern.[5]
Gehirn
Zirkulierende Spiegel von Androgenen können das menschliche Verhalten beeinflussen, da gewisse Nervenzellen empfindlich auf Steroidhormone reagieren. Die Androgenspiegel sollen an der Regulation der menschlichen Aggression beteiligt sein.[6]
Androgeninsensitivität beim Menschen
Die reduzierte Fähigkeit eines Feten mit XY-Karyotyp, auf Androgene anzusprechen, kann zu einem von mehreren Problemen führen, einschließlich Unfruchtbarkeit und verschiedene Formen von Intersexualitätszuständen.
Siehe auch
Weblinks
Einzelnachweise
- Scott F. Gilbert: Developmental Biology. 6th ed. Sinauer Associates, Sunderland MA 2000.
- S. S. Nussey, S. A. Whitehead: Endocrinology: An Integrated Approach. BIOS Scientific Publishers, Oxford UK 2001.
- Jose D Debes, Donald J Tindall.: Mechanisms of Androgen-Refractory Prostate Cancer. In: The New England Journal of Medicine. Band 351, Nr. 15, 2004, S. 1488–1490.
- R. Singh et al.: Testosterone inhibits adipogenic differentiation in 3T3-L1 cells: nuclear translocation of androgen receptor complex with beta-catenin and T-cell factor 4 may bypass canonical Wnt signaling to down-regulate adipogenic transcription factors. In: Endocrinology. Bd. 147 (2006), S. 141–154. PMID 16210377 doi:10.1210/en.2004-1649.
- I. Sinha-Hikim et al.: Androgen receptor in human skeletal muscle and cultured muscle satellite cells: up-regulation by androgen treatment. In: J. Clin. Endocrinol. Metab. Bd. 89 (2004), S. 5245–5255. PMID 15472231. doi:10.1210/jc.2004-0084.
- M. Giammanco et al.: Testosterone and aggressiveness. In: Med. Sci. Monit. Bd. 11 (2005), S. RA136–RA145. PMID 15795710 PDF.