Angina pectoris
Die Angina pectoris[1][2] (Abkürzung AP; wörtlich „Brustenge“; Synonyme Stenokardie, sinngemäß „Herzenge“; veraltet Herzbräune, Brustbräune[3][4] und Herzbeklemmung) ist ein anfallsartiger Schmerz in der Brust, der durch eine vorübergehende Durchblutungsstörung des Herzens typischerweise im Rahmen einer koronaren Herzkrankheit (KHK) ausgelöst wird. Meist beruht diese auf einer Engstelle eines oder mehrerer Herzkranzgefäße. Angina pectoris ist also keine Krankheit, sondern ein Symptom bzw. die Bezeichnung für die klinischen Symptome einer akuten Koronarinsuffizienz. Medikamente zur Behandlung der Angina pectoris werden als Antianginosa bezeichnet.
| Klassifikation nach ICD-10 | |
|---|---|
| I20 | Angina pectoris |
| I20.0 | Instabile Angina pectoris |
| I20.1 | Angina pectoris mit nachgewiesenem Koronarspasmus |
| I20.8 | Sonstige Formen der Angina pectoris |
| I20.9 | Angina pectoris, nicht näher bezeichnet |
| ICD-10 online (WHO-Version 2019) | |
Die Benennung als „Angina pectoris“ stammt von William Heberden, der 1768 diesen Symptomenkomplex beschrieben hat.[5]
Epidemiologie
2003 wies die Todesursachenstatistik in Deutschland für die KHK 10,9 % und den akuten Myokardinfarkt 7,5 % der Todesfälle aus.[6] Patienten mit einer stabilen Angina pectoris haben eine Sterblichkeit von 2–3 %.[7]
Laut Statistischem Bundesamt gab es 2014 bei den Todesursachen[8] folgende Zahlen:
- I25 – Chronische ischämische Herzkrankheit (KHK): 69.890 Fälle bei 8,0 %,
- I21 – Akuter Myokardinfarkt (Herzinfarkt): 48.181 Fälle bei 5,5 %
- I50 – Herzinsuffizienz: 44.551 Fälle bei 5,1 %
Pathophysiologie
Angina pectoris wird entweder durch körperliche oder seelische bzw. psychische Belastung verursacht. Bei den meisten Patienten besteht eine Koronarsklerose, deren Zusammenhang mit der Angina pectoris Ende des 18. Jahrhunderts von Caleb Hillier Parry erstmals ausführlicher dargestellt wurde. Unter der Belastung kommt es zu einer Minderdurchblutung (Ischämie) des Gewebes und dadurch zu den typischen Symptomen. Eine Sonderform ist die Prinzmetal-Angina, hier wird eine vorübergehende Ischämie des Myokards durch einen Spasmus der Koronararterien ausgelöst. Die Dauer eines Anfalls liegt zwischen Sekunden und Minuten. Auch das „Kardiale Syndrom X“ löst eine Angina pectoris aus.
Es wird unterschieden zwischen dem Auftreten einer AP in Ruhe (Ruhe-AP) oder unter Belastung (Belastungs-AP). Von der Ruhe-AP geht eine unmittelbare Herzinfarktgefahr aus.
Eine Unterscheidung zwischen AP und Herzinfarkt ist in manchen Fällen mittels des Medikamentes Glyceroltrinitrat möglich. Bei einem AP-Anfall bewirkt das Medikament ein deutliches Nachlassen von Schmerz und Enge in der Brust. Allerdings gilt diese Art der Unterscheidung als unzuverlässig.
Symptome
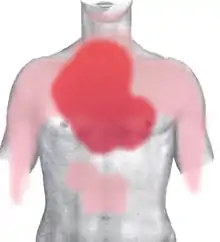
Rot: häufig und stark
Rosa: selten und schwächer
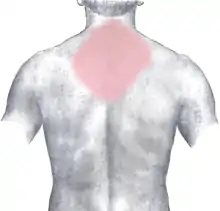
Die Symptome beginnen typischerweise plötzlich und dauern Sekunden, Minuten und selten auch Stunden. Sie werden oft als Brennen, „Sodbrennen“, Reißen oder krampfartiger Druck in der Herzgegend (Kardialgie) beschrieben und oft hinter dem Brustbein (retrosternal) als retrosternales Engegefühl empfunden (siehe Hauptartikel Headsche Zone). Die Schmerzen strahlen häufig in beide Brustkorbseiten aus, seltener auch in beide Schultern und Oberarme, in den Oberbauch und Rücken, über den Hals bis hin zum Unterkiefer sowie in den ganzen linken Arm bis in die Hand. Sie können auch nur zwischen den Schulterblättern, in der Magengegend und in der rechten Brustkorbhälfte auftreten. Außerdem klagen die Betroffenen häufig über das Gefühl von Atemnot oder Brustkorbverengung. Darüber hinaus leiden sie meistens unter Angstzuständen und Schweißausbrüchen.
Bei zahnschmerzenähnlichen Beschwerden im Unterkiefer, bevorzugt auf der linken Seite, sucht der Patient unter Umständen zunächst einen Zahnarzt auf. Falls dann zufällig ein zahnmedizinischer Befund vorliegt, der ebenfalls als Ursache infrage kommt (z. B. ein eitriger Zahn), kann dies in seltenen Fällen dazu führen, dass die koronare Herzerkrankung als Primärursache übersehen wird (siehe Buddenbrook-Syndrom).
Klassifikation
Die Angina pectoris wird abhängig von Symptomen, Auftreten und Prognose unterteilt in die stabile Angina pectoris und die instabile Angina pectoris.[9] Eine Sonderform stellt die mikrovaskuläre Angina pectoris dar.[10]
Stabile Angina pectoris
Eine stabile AP liegt bei Patienten vor, die über einen längeren Zeitraum über gleichbleibende und unter ähnlichen Umständen reproduzierbare Beschwerden klagen. Die Symptome lassen typischerweise nach wenigen Minuten Ruhe nach und lassen sich durch sublinguale Nitroglyceringabe bessern. EKG-Veränderungen treten in der Regel nicht auf.[9] Ursächlich sind in der Regel Stenosen der Herzkranzgefäße. Bei manchen Patienten kann es durch Fortsetzung der auslösenden Belastung nach einigen Minuten zu einer Besserung der Symptome kommen. Man spricht dann von einem Durchwanderungsphänomen. Erklärt wird dies mit Umgehungskreisläufen am Myokard.[9] Die Prinzmetal-Angina stellt eine Sonderform der stabilen Angina pectoris dar. Sie wird durch spastische Gefäßverengungen an den Koronararterien hervorgerufen und tritt oft belastungsunabhängig auf. Bei einer Prinzmetal-Angina können EKG-Veränderungen wie z. B. ST-Streckenhebungen auftreten.[9]
Die stabile Angina pectoris wird mit Hilfe der CCS-Klassifikation (Klassifikation der Canadian Cardiovascular Society) in vier Schweregrade eingeteilt:
| Stadium | Definition |
|---|---|
| CCS I | keine Einschränkung der normalen körperlichen Aktivität Angina pectoris nur bei starken, schnellen oder anhaltenden Belastungen[11] |
| CCS II | leichte Einschränkung der normalen körperlichen Aktivität Angina pectoris beim Gehen oder Treppensteigen mit erhöhter Geschwindigkeit oder nach Mahlzeiten, |
| CCS III | deutliche Einschränkung der normalen körperlichen Aktivität Angina pectoris bei Gehen von weniger als 100 m oder nach Treppensteigen von einer Etage in normaler Geschwindigkeit |
| CCS IV | Angina pectoris bei jeder körperlichen Belastung oder bereits in Ruhe |
Instabile Angina pectoris
Die instabile Angina pectoris ist die einfachste Form eines akuten Koronarsyndroms. Sie geht mit einem großen Herzinfarktrisiko einher. Kennzeichnend sind Änderungen in der Symptomatik, wie beispielsweise das erstmalige Auftreten von Angina-pectoris-Beschwerden, das Auftreten von Beschwerden in Ruhe oder die Zunahme der Anfallsdauer, Anfallshäufigkeit oder Schmerzintensität.[13] Als instabil werden auch Angina-pectoris-Beschwerden vor (Präinfarktangina oder Präinfarktsyndrom als Unterform der instabilen Angina)[14] sowie innerhalb von zwei Wochen nach einem Myokardinfarkt bezeichnet.[15] Typischerweise ist auch die Wirkung von Nitroglycerin herabgesetzt.[7]
Der instabilen AP liegt in der Regel eine koronare Gefäßerkrankung und Arteriosklerose zugrunde. In diesem Rahmen kommt es zu einem lokalen Einriss von arteriosklerotischen Plaques in Koronararterien. Dies führt zu einer mechanischen Teilverlegung sowie reflektorischen Verengung der Arterien durch Vasospasmus. Ein sich bildender Thrombus kann einen akuten Myokardinfarkt auslösen.[13] Die Angina decubitus (auch Angina nocturna[16]) ist eine Form der instabilen Angina pectoris mit insbesondere nachts im Liegen auftretenden thorakalen Schmerzen. Ursache hierfür ist die Überlastung der vorgeschädigten Herzmuskulatur bei vermehrtem venösen Blutrückstrom im Liegen.[17]
| Braunwald-Klassifikation der instabilen Angina pectoris[18] | |||
|---|---|---|---|
| Stadium | Klinische Umstände | ||
| A Sekundäre Angina pectoris als Folge von nicht kardialen Erkrankungen |
B Primäre Angina pectoris |
C Instabile Angina pectoris innerhalb von 2 Wochen nach einem Myokardinfarkt | |
| Schweregrad I Neu aufgetretene Angina pectoris bei Belastung ohne Beschwerden in Ruhe |
IA | IB | IC |
| Schweregrad II Ruhe-Angina innerhalb der letzten zwei Monate, aber nicht innerhalb der letzten 48 Stunden |
IIA | IIB | IIC |
| Schweregrad III Ruhe-Angina innerhalb der letzten 48 Stunden |
IIIA | IIIB | IIIC |
| Unterteilung nach medikamentöser Therapie: Stufe 1: Keine Medikation • Stufe 2: Orale Medikation mit β-Blockern, Nitraten, Calciumantagonisten • Stufe 3: Medikamentöse Maximaltherapie (z. B. Nitroglycerin i.v.) | |||
| Unterteilung nach EKG-Befund: Patienten mit ST-Streckenveränderungen im Beschwerdezustand • Patienten ohne ST-Streckenveränderungen im Beschwerdezustand | |||
Mikrovaskuläre Angina pectoris
Bei der mikrovaskulären Angina pectoris (früher auch Kardiales Syndrom X bezeichnet)[7] kommt es durch eine Fehlfunktion der kleinsten Gefäße (sog. Mikrogefäße) im Herzen zu einer lokalen Durchblutungsstörung[15][10]. Frauen scheinen häufiger betroffen zu sein als Männer, allerdings existieren hierzu verschiedene Ergebnisse[10]. Die krankhaften Veränderungen in der koronaren Mikrozirkulation sind oft mit kardiovaskulären Risikofaktoren wie Diabetes mellitus oder Bluthochdruck verbunden[10]. Patienten mit einer mikrovaskulären Angina pectoris stehen im Zusammenhang mit einem erhöhten Risiko für kardiale Ereignisse, auch wenn die Langzeitprognose dieser Patienten noch nicht vollständig geklärt ist[19][20].
Behandlung
In Deutschland gab es im Jahr 2005 316.000 Einweisungen in Krankenhäuser. Angina pectoris war die häufigste Ursache für Aufnahme von Patienten in Kliniken.[21] Beim akuten Anfall ist zunächst körperliche Ruhe anzustreben. Hält die Symptomatik auch in Ruhe länger als 15 Minuten an („akutes Koronarsyndrom“), werden eine Lagerung mit 30° angehobenem Oberkörper, die schnellstmögliche Anfertigung eines vollständigen Elektrokardiogramms und ein ununterbrochenes Monitoring des Herzrhythmus empfohlen.[22]
Zur Linderung der Symptomatik und um Hinweise auf einen möglichen Infarkt zu erhalten, wird meist zunächst Glyceroltrinitrat gegeben. Durch die Freisetzung von Stickstoffmonoxid und die daraus resultierende Gefäßerweiterung ist bei Angina pectoris häufig eine Besserung zu erzielen, beim Herzinfarkt jedoch fast nie. Zusätzlich zu Glyceroltrinitrat kann bei stabiler Angina pectoris eine Behandlung mit blutdruck- und frequenzsenkenden Substanzen wie Betablockern, zentralen Calciumantagonisten oder Ranolazin bzw. Ivabradin erfolgen. Ergeben sich bei der Untersuchung Hinweise auf einen Infarkt, wird eine Behandlung mit Sauerstoff, Heparin und Acetylsalicylsäure eingeleitet.
Zur langfristigen Therapie der zugrundeliegenden Erkrankung ist meist eine weiterführende Diagnostik und Therapie mittels Herzkatheteruntersuchung und eventueller Dilatation (Erweiterung) der Engstelle (PTCA) erforderlich.
Differenzialdiagnose
| Differentialdiagnosen bei Patienten mit Brustschmerzen in der Hausarztpraxis in %[23] | |||
| Diagnosen | Klinkman[24] n=396 | Lamberts[23] n=1875 | Svavarsdottir[25] n=190 |
| Atmung | 5 | 3 | 6 |
| Kardial | 16 | 22 | 18 |
| Lungenembolie | 2 | ||
| Magen-Darm-Trakt | 19 | 2 | 4 |
| Orthopädisch | 36 | 45 | 49 |
| Psychosomatisch | 8 | 11 | 5 |
| Sonstiges | 16 | 17 | 16 |
Meist wird zunächst vom Leitsymptom Brustschmerz ausgegangen.[26][27] Eine koronare Herzkrankheit diagnostizierte man bei rund 15 % der Brustschmerzpatienten, 3,5 % von ihnen hatten ein akutes Koronarsyndrom. Psychogene Störungen machte man bei 9,5 % für die Schmerzen verantwortlich. Differenzialdiagnostisch sind zudem gastrointestinale Erkrankungen relevant. Ein gastrointestinaler Reflux fand sich beispielsweise mit einer Rate von 3,5 %.[28] Differentialdiagnostisch müssen bei einer Angina pectoris folgende Erkrankungen berücksichtigt werden:
- Gastrointestinale Erkrankungen wie
- Kardiovaskuläre Erkrankungen wie
- Orthopädische Erkrankungen wie
- HWS-BWS-Syndrom
- Intercostalneuralgie
- Psychische Ursachen wie
- Cardiophobie (Angst vor einer Herzerkrankung)
- Panikattacken
- Somatoforme Störung
- Pulmonale Erkrankungen wie
Siehe auch
- Stress-Kardiomyopathie (Broken-Heart-Syndrom)
- Asthma cardiale
Historische Literatur
- Hans Kohn: Angina pectoris. In: Ergebnisse der gesamten Medizin. Band 9. Berlin/Wien 1926, S. 206–276. Zur Entwicklung verschiedener Theorien zur Angina pectoris und mit umfangreicher Literatur zum Thema.
- ABC der Angina pectoris. Byk Gulden, Konstanz 1965.
- Martin Schrenk: Die Angina Pectoris. In: Sudhoffs Archiv. Band 51, 1967, S. 165–183.
- Martin Schrenk: Aus der Geschichte der Kardiopathologie: Die Heberden’sche Angina Pectoris (1768). Boehringer Mannheim GmbH, Mannheim, und Casella-Riedel Pharma GmbH, Frankfurt am Main 1969.
Einzelnachweise
- Angina Pectoris, die. In: duden.de
- DIMDI – ICD-10-WHO Version 2016.
- Friedrich Ludwig Kreysig: Geschichte einer Brustbräune (angina pectoris oder Syncope Anginosa Parry) nebst Leichenöffnung. In: Ernst Horn (Hrsg.): Archiv für medizinische Erfahrung. Berlin 1803.
- Hans H. Lauer: Geschichtliches zur Koronarsklerose. BYK Gulden, Konstanz 1971 (Aus dem Institut für Geschichte der Medizin der Universität Heidelberg), S. 20.
- Hans H. Lauer: Geschichtliches zur Koronarsklerose. BYK Gulden, Konstanz 1971 (Aus dem Institut für Geschichte der Medizin der Universität Heidelberg), S. 20.
- Norbert Donner-Banzhoff: Nationale VersorgungsLeitlinie chronische KHK. Langfassung. Band 1. Deutscher Ärzteverlag, Köln 2007, ISBN 978-3-7691-0544-5, S. 12 (Vorschau in der Google-Buchsuche).
- Erland Erdmann: Klinische Kardiologie: Krankheiten des Herzens, des Kreislaufs und der herznahen Gefäße. Springer Verlag, Berlin/Heidelberg 2011, ISBN 978-3-642-16481-1, S. 14 (Vorschau in der Google-Buchsuche).
- Tabelle der 10 häufigsten Todesursachen. Statistisches Bundesamt
- Wolfgang Gerok: Die Innere Medizin: Referenzwerk für den Facharzt. 11., völlig neu bearb. und erw. Auflage. Schattauer Verlag, Stuttgart 2007, ISBN 978-3-7945-2222-4, S. 142, urn:nbn:de:101:1-2015060920056 (Vorschau in der Google-Buchsuche).
- What Is Coronary Microvascular Disease? National Heart, Lung, and Blood Institute; abgerufen am 10. Dezember 2012.
- Andere Angabe: „Angina bei sehr schwerer, sehr langer oder sehr schneller körperlicher Belastung“. Quelle: Aktuelles Wissen Hoechst, Farbwerke Hoechst, Literatur Service. Peter Gerber, Otto Wicki: Stadien und Einteilungen in der Medizin, Georg Thieme Verlag, Stuttgart / New York 1990, ISBN 3-13-743901-9, S. 51, mit der dortigen Quelle: Lucien Campeau: Grading of angina pectoris, in: Circulation, Jahrgang 54 (1975), S. 522–523.
- Grading of angina pectoris. (PDF) Campeau Lucien. Grading of angina pectoris. Circulation 1976;54:522–523. Canadian Cardiovascular Society, 1976, abgerufen am 18. März 2021.
- Harald Lapp, Ingo Krakau: Das Herzkatheterbuch: Diagnostische und interventionelle Kathetertechniken. 3., vollst. überarb. und erw. Auflage. Georg Thieme Verlag, Stuttgart/New York, NY 2009, ISBN 978-3-13-112413-5, S. 202 (Vorschau in der Google-Buchsuche).
- Reinhard Larsen: Anästhesie und Intensivmedizin in Herz-, Thorax- und Gefäßchirurgie. (1. Auflage 1986) 5. Auflage. Springer, Berlin/Heidelberg/New York u. a. 1999, ISBN 3-540-65024-5, S. 180 f.
- Vinzenz Hombach: Interventionelle Kardiologie, Angiologie und Kardiovaskularchirurgie: Technik, Klinik, Therapie. Schattauer Verlag, Stuttgart 2001, S. 324 (Vorschau in der Google-Buchsuche).
- Gerd Herold: Innere Medizin. Köln 2007, S. 210.
- C. Thomas: Spezielle Pathologie. Schattauer, Stuttgart/New York 1996, ISBN 3-7945-1713-X, S. 172 (Vorschau in der Google-Buchsuche).
- E. Braunwald: Unstable angina. A classification. In: Circulation. Band 80, Nummer 2, August 1989, ISSN 0009-7322, S. 410–414, PMID 2752565.
- Shimokawa H. (Hrsg.): Coronary Vasomotion Abnormalities. Springer, Singapore 2021.
- Shimokawa H., Suda A., Takahashi J., Berry C., Camici P.G., Crea F., Escaned J., Ford T., Yii E., Kaski J.C., et al.: Clinical characteristics and prognosis of patients with microvascular angina: An international and prospective cohort study by the Coronary Vasomotor Disorders International Study (COVADIS) Group. In: Eur Heart J. Band 42, Nr. 44, 2021, S. 4592–4600,, PMID 34038937.
- Ärzte Zeitung, 2. August 2007, S. 9.
- C. W. Hamm: Leitlinien: Akutes Koronarsyndrom (ACS) – Teil 1: ACS ohne persistierende ST-Hebung. In: Zeitschrift für Kardiologie. 93, 2004, S. 72–90 (leitlinien.dgk.org [dort Link zum PDF-Download; 398 kB]).
- Management of Chest Pain (ESC Clinical Practice Guidelines). (Memento vom 16. Dezember 2013 im Internet Archive) Leitlinien der European Society of Cardiology zu Brustschmerz von 2002; abgerufen am 5. Dezember 2012.
- M. S. Klinkman, D. Stevens, D. W. Gorenflo: Episodes of care for chest pain: a preliminary report from MIRNET. Michigan Research Network. In: The Journal of family practice. Band 38, Nummer 4, April 1994, ISSN 0094-3509, S. 345–352, PMID 8163958.
- A. E. Svavarsdóttir, M. R. Jónasson, G. H. Gudmundsson, K. Fjeldsted: Chest pain in family practice. Diagnosis and long-term outcome in a community setting. In: Canadian family physician Médecin de famille canadien. Band 42, Juni 1996, ISSN 0008-350X, S. 1122–1128, PMID 8704488, PMC 2146490 (freier Volltext).
- Leitlinie Nr. 15 (PDF; 415 kB) der Deutschen Gesellschaft für Allgemeinmedizin und Familienmedizin (DEGAM). März 2011 (Kurzversion, gültig bis: 31. Dezember 2015).
- Ilse Voget und Eilert Voget: Von Heberden bis Prinzmetal: Angina pectoris Synonyma: Begriffe – Erklärungen – Definitionen. Medikon Verlag, München 1987, ISBN 3-923866-16-X.
- Leitlinie Brustschmerz. (PDF; 1,4 MB) Langversion. (Nicht mehr online verfügbar.) In: leitlinien.degam.de. DEGAM, März 2011, S. 96, 102, archiviert vom Original am 16. Dezember 2013; abgerufen am 31. Juli 2019 (gültig bis: 31. Dezember 2015).