Dyspareunie
Eine Dyspareunie (von griech. dys- „Miss-“ bzw. „schlimm-“ und „Begattung“ von pareunos „Bettgenosse“), auch Algopareunie (von griech. algos „Schmerz“ und pareunos, sinngemäß „Paarungsschmerz“), ist eine sexuelle Funktionsstörung. Meist äußert sie sich durch brennende oder krampfartige Schmerzen im Genitalbereich beim Geschlechtsverkehr, fast immer bleibt bei ihrem Auftreten der Orgasmus aus. Das Phänomen tritt sowohl bei Frauen als auch bei Männern auf, der Ausdruck als solcher wird jedoch hauptsächlich im Zusammenhang mit weiblichem vaginalen Sexualschmerz verwendet.
| Klassifikation nach ICD-10 | |
|---|---|
| N94.1 | Dyspareunie |
| F52.6 | Nichtorganische Dyspareunie |
| ICD-10 online (WHO-Version 2019) | |
Bis Mitte des zwanzigsten Jahrhunderts wurde der Begriff ausschließlich für das Unbeteiligtbleiben der Frau beim Geschlechtsakt verwendet. Heute bezeichnet man jede Form körperlichen oder seelischen Nichtzusammenpassens der Geschlechtspartner als Dyspareunie.
Die sehr vielseitigen organischen Ursachen lassen sich meist beheben, aber psychisch bedingte Beschwerden bedürfen einer längerfristigen Therapie. Oft sorgen psychische Gründe nach Behebung der ursprünglich organischen Hauptursache einer Dyspareunie für einen nur langsamen Rückgang der Symptome.
Ursachen und Therapie
Häufige Ursache einer Dyspareunie sind akute oder chronische Harnwegsinfektionen, welche sich meist medikamentös beheben lassen. Andere mögliche Ursachen (nicht vollzählig):
- vaginale Atrophie
- Bartholinitis
- Adnexitis
- Kolpitis
- Myom
- Endometriose
- Eierstockzyste
- Gonorrhö
- Trichomoniasis
- Humane Papillomviren
- Vestibularadenitis (Skenitis)
- Vulvar vestibulitis Syndrom (VVS)
- Tuberkulose
- Nussknacker-Syndrom (eingeklemmte Nierenvene)
Ebenfalls recht häufig sind Narben nach einer Geburt, z. B. nach einem Dammschnitt oder Dammriss, die stellungsunabhängig zu Schmerzen beim Eindringen des Penis führen. Narben im Vaginalbereich kommen ebenfalls als Ursache in Frage. Je nach Lage des Narbengewebes lassen sich hier oft jedoch weniger schmerzhafte bis schmerzfreie Sexpositionen finden. Des Weiteren können bei der Endometriose vereinzelte der Gebärmutterschleimhaut ähnelnde Zellverbände im Beckenbereich zu Verwachsungen, Entzündungen und Zysten führen. Bei hormonabhängiger Stimulation dieser Areale kann es zu Schmerzen kommen. Eine Endometriose lässt sich bis zu einem gewissen Grad durch eine Hormontherapie behandeln. Sind jedoch die Verwachsungen zu weit fortgeschritten, hilft oft nur ein operativer Eingriff.
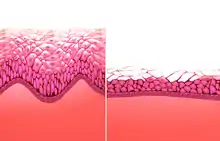
Eine durch hormonelle Störungen (Östrogenmangel im Alter) verursachte Vaginalhautatrophie kann nicht selten zu Schmerzen beim Geschlechtsverkehr führen. Ohne Entzündung empfiehlt sich kurzfristig die Benutzung von Gleitmittel und langfristig eine Hormonersatztherapie z. B. mit Östrogensalbe (über Nacht). Die systemische Substitution mit Östrogen wird aufgrund langfristiger Risiken eher kritisch beurteilt. In den USA ließ die FDA als Alternative zur Östrogentherapie 2013 den selektiven Estrogenrezeptormodulator Ospemifen zur Behandlung der Dyspareunie in der Postmenopause zu[1][2][3]
Hierdurch kann es zu Mikroverletzungen vor allem im Bereich des Scheideneingangs, Introitus vaginae kommen, welche bei mechanischer Reizung dann zu schmerzhaften Sinneswahrnehmungen führt. Neben diesen organischen Ursachen kann eine Dyspareunie auch auf psychische Ursachen zurückgeführt werden. Durch Stress, z. B. durch negative sexuelle Erlebnisse im Vorfeld, kann es beim Sexualakt zu unbewussten Anspannungen und Verkrampfungen der Unterleibsmuskulatur, Skelettmuskulatur wie der Muskel (Musculus ischiourethralis, Musculus ischiocavernosus, Musculus bulbospongiosus), kommen. Die dabei auftretenden Schmerzen führen zu sexueller Unlust und dies durch partnerschaftlichen oder allgemein sozialen Druck wiederum zu erhöhter Ausschüttung von Stresshormonen beim nächsten sexuellen Kontakt. Gespräche mit dem Partner sowie mit einem Psychotherapeuten können in solchen Fällen helfen.
Diagnose im DSM-5
Seit der Vorstellung des DSM-5 im Jahre 2013 werden die Diagnosen der Dyspareunie und des nichtorganischen Vaginismus zusammen als Genito-Pelvine Schmerz-Penetrationsstörung geführt.[4] Diese Entscheidung resultierte aus dem Befund, dass sich beide Störungsbilder nicht reliabel unterscheiden lassen. Gegenüber der Hervorhebung von vaginalen Muskelspasmen in den DSM-IV-Diagnosekriterien für Vaginismus liegt der Schwerpunkt der neuen Diagnose nun auf Penetrationsproblemen, da ein empirischer Nachweis des Muskelspasmus bei Vaginismus nicht erbracht werden konnte.[5][6] Zudem ist die Angst vor Schmerzen bei vaginaler Penetration charakteristisch für Vaginismus, was ebenfalls für eine starke Verwandtschaft der Diagnose mit Dyspareunie spricht.[5][7][8] Auch berichten betroffene Frauen häufig ein beeinträchtigtes Selbstwertgefühl sowie Gefühle der Minderwertigkeit und Wertlosigkeit in Bezug auf Sexualität.[8][9]
Siehe auch
- Eupareunie
- Sexualkopfschmerz
- Vulvar vestibulitis Syndrom (VVS) in englisch
- Vulvodynie
- Ospemifen in englisch
Einzelnachweise
- FDA approves Osphena for postmenopausal women experiencing pain during sex February 2013
- Nutzenbewertungsverfahren zum Wirkstoff Ospemifen g-ba.de, am 20. Oktober 2016 S. 5, abgerufen am 26. September 2019
- Shionogi GmbH zieht Senshio® vom deutschen Markt zurück Januar 2017
- American Psychiatric Association: Diagnostic and Statistical Manual of Mental Disorders (DSM-5®). 5th ed. American Psychiatric Publishing, Washington 2013, ISBN 978-0-89042-555-8 (englisch).
- Yitzchak M. Binik: The DSM diagnostic criteria for vaginismus. In: Archives of sexual behavior. Band 39, Nr. 2, 2010, S. 278–291, doi:10.1007/s10508-009-9560-0.
- J. van der Velde, E. Laan, W. Everaerd: Vaginismus, a component of a general defensive reaction. an investigation of pelvic floor muscle activity during exposure to emotion-inducing film excerpts in women with and without vaginismus. In: International urogynecology journal and pelvic floor dysfunction. Band 12, Nr. 5, 2001, S. 328–331.
- Joana Carvalho, Armando Luis Vieira, Pedro Nobre: Latent structures of female sexual functioning. In: Archives of sexual behavior. Band 41, Nr. 4, 2012, S. 907–917, doi:10.1007/s10508-011-9865-7.
- H. S. Kaplan: The classification of the female sexual dysfunctions. In: Journal of sex & marital therapy. Band 1, Nr. 2, 1974, S. 124–138, doi:10.1080/00926237408405280.
- Barbro Wijma, Klaas Wijma: A cognitive behavioural treatment model of vaginismus. In: Scandinavian Journal of Behaviour Therapy. Band 26, Nr. 4, 1997, S. 147–156, doi:10.1080/16506079708412484.