Defibrillation
Die Defibrillation (lat. de ‚ab‘, ‚weg‘ und engl. fibrillation ‚Flimmern‘) ist eine Behandlungsmethode gegen die lebensbedrohlichen Herzrhythmusstörungen Kammerflimmern und Kammerflattern, bei der durch starke Stromstöße die normale Herzaktivität wiederhergestellt werden soll. Das verwendete Gerät nennt man Defibrillator oder im Fach-Jargon Defi.
Indikationen
Die Defibrillation wird ausschließlich im Rahmen der Reanimation beim Kammerflimmern, beim Kammerflattern sowie bei der pulslosen ventrikulären Tachykardie eingesetzt.
- Kammerflimmern (VF, ventrikuläre Fibrillation) bedeutet, dass durch eine fehlerhafte Erregungsbildung am Herzen alle Herzmuskelzellen zittern, aber zu keiner koordinierten Aktion fähig sind. Dadurch kann das Herz nicht mehr pumpen, es entsteht ein Kreislaufstillstand. Es ist kein Puls mehr tastbar.
- Kammerflattern zeigt den gleichen pathologischen Mechanismus wie das Flimmern, unterscheidet sich jedoch in der Frequenz der Flimmerwellen, wobei in der Literatur unterschiedliche Werte angegeben werden (ab 280–350/min).
- Die ventrikuläre Tachykardie (VT) kann in eine pulslose und eine pulsatile unterschieden werden, wobei die pulslose VT eine absolute Indikation zur Defibrillation darstellt. Die pulsatile VT kann mittels Kardioversion (Sonderform der Defibrillation) beendet werden, sofern eine medikamentöse Therapie wirkungslos bleibt. Die VT zeigt gleichmäßige schnelle Erregungen, die von den Herzkammern ausgehen und nicht wie üblich vom Erregungszentrum im Herzvorhof.
Damit das Herz das Blut in die Arterien pumpen kann, muss es sich zusammenziehen. In den beschriebenen Situationen kann sich das Herz aufgrund der hohen Erregungsfrequenz nicht oder nicht mehr vollständig zusammenziehen. Dadurch können die Organe nicht mehr mit Blut versorgt werden. Die hier beschriebenen Rhythmusstörungen enden daher unbehandelt innerhalb von Minuten tödlich. Kammerflimmern ist die häufigste tödliche Herzrhythmusstörung bei Erwachsenen. Die jeweiligen Diagnosen können mit einem einfachen 3-Kanal-EKG gestellt werden. Als Monitor kann der Defibrillator selber dienen.
Ursachen für lebensbedrohliche Herzrhythmusstörungen können zum Beispiel ein Herzinfarkt sein, aber auch Stromschläge oder Medikamenten- und Drogenintoxikationen. Zeigt das Herz überhaupt keine elektrische Aktivität, als Asystolie oder auch als Null-Linie bezeichnet, oder bewirkt die elektrische Aktivität keinerlei mechanische Reaktion des Herzens (PEA – pulslose elektrische Aktivität, bzw. EMD – elektro-mechanische Dissoziation), bleibt eine Defibrillation wirkungslos, wäre zeitvergeudend und kann zudem das Herzmuskelgewebe schädigen.[1]
Angestrebt im Rahmen der kardiopulmonalen Reanimation bei Kammerflimmern oder pulsloser ventrikulärer Tachykardie ist eine Frühdefibrillation: Je früher eine indizierte Defibrillation erfolgt, desto besser ist die Überlebensrate und Prognose der betroffenen Patienten.[2]
Kontraindikationen
Es gibt Bedingungen, unter denen keine Defibrillation durchgeführt werden sollte.
Physiologische Gründe
- Vorhandener Puls
- Unterkühlte Patienten unter 27 °C Körperkerntemperatur
- Asystolie, pulslose elektrische Aktivität
- Sichere Todeszeichen
Umgebungsbedingte Gründe
- Direkter Hautkontakt des Patienten zum Helfer
- Nasser Untergrund (Nässebrücke zum Helfer)
- Metallischer Kontakt zwischen Patient und Helfer
- Explosionsgefährdete Umgebung
Rechtliche Gründe
In manchen Ländern können Patienten rechtlich bindende Patientenverfügungen verfassen. Diese haben den Zweck, den Willen des Patienten bezüglich medizinischer Behandlung für den Fall seiner Einwilligungsunfähigkeit schriftlich festzuhalten. Oftmals umfasst dies auch den Willen, nicht reanimiert bzw. defibrilliert zu werden. Aufgrund von Zeitdruck, mangelnder Überprüfbarkeit der Personalien und der Patientenverfügung selber sind diese normalerweise in der außerklinischen Notfallmedizin jedoch nicht relevant. Anders verhält es sich bei Krankenhauspatienten, deren Identität geklärt ist und deren Patientenverfügung ihrer Krankenakte beiliegt.
Therapieprinzip
Die Aktivität der Herzmuskelzellen wird durch elektrische Signale gesteuert. Bei den defibrillierbaren Rhythmusstörungen ist die Weiterleitung dieser Reize gestört, so dass im betroffenen Muskelgewebe ungeordnete elektrische Signale gebildet werden.
Kammerflimmern führt unmittelbar zu einem kompletten Zusammenbruch des Kreislaufs, da aufgrund eines elektrischen Chaos des Herzens eine geordnete und mechanisch effiziente Kontraktion nicht möglich ist. Die einzig effektive Therapie besteht in der Abgabe eines elektrischen Stromimpulses, der Defibrillation. Dass damit Kammerflimmern beendet werden kann, ist seit vielen Jahren bekannt. Die physiologischen Prinzipien, nach denen die Defibrillation wirkt, sind dagegen lediglich partiell verstanden. Zwei verschiedene Theorien versuchen, die Defibrillation zu erklären: Einerseits wird angenommen, dass durch Defibrillation einer ausreichend großen Menge des Myokards – es werden etwa 70 % angenommen – intramyokardial ‚Barrieren’ aus refraktärem Myokard entstehen. An diesen laufen sich die Fronten der Automatie ‚tot’. Eine weitere Hypothese nimmt an, dass durch die Defibrillation ein grenzwertiger Spannungs-Gradient erzeugt wird (etwa 6 V/cm). Dieser führt zu verlängerter Repolarisation, an der sich die Fronten der Automatie brechen. Tierexperimentelle Befunde sprechen dafür, dass die letztgenannte Hypothese die plausiblere ist. Eine effektive Defibrillation des Kammerflimmerns ist demnach dadurch gekennzeichnet, dass durch die Schock-Entladung die kreisenden Erregungsfronten beendet werden und höher angeordnete Steuerzentren des Herzrhythmus ihre Funktion wieder aufnehmen. Im Falle einer ineffizienten Defibrillation wird durch den Schock zwar das Kammerflimmern beendet, da jedoch Automatismen weiter um partiell refraktäres Myokard kreisen, wird das Kammerflimmern neu initiiert.
Vorgehen im Rahmen der Reanimation
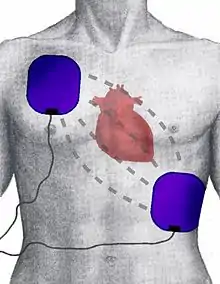
Bei der Defibrillation werden die „Paddles“ (Kontakte) des Defibrillators auf den Brustkorb des Patienten aufgedrückt. Um den Übergangswiderstand ins Körperinnere zu verringern, werden sie vorher mit elektrisch leitendem Elektrodengel bestrichen. Alternativ werden nur einmal verwendbare Klebe-Elektroden auf den Brustkorb aufgebracht, was auch bei automatisierten externen Defibrillatoren (AED) der Fall ist. Die Position der Elektroden wird so gewählt, dass der Strom zwischen ihnen durch das Herz fließt. Auch bei optimaler Positionierung erreichen durch den Widerstand von Haut und Gewebe nur etwa vier Prozent der Energie den Herzmuskel.
Beim Erwachsenen werden bis zum Eintreffen des Defibrillators die Basismaßnahmen der Reanimation durchgeführt. Danach wird mit einer Energie von 360 Joule (monophasisch) und bei biphasischen Geräten je nach Herstellerangabe defibrilliert. Herzdruckmassage und Beatmung werden unmittelbar danach für zwei Minuten fortgesetzt, dann erfolgt eine Kontrolle der Kreislauffunktion und des Pulses.
Jeder Schock verursacht verbrennungsähnliche Gewebeschäden. Zudem sinkt in fast allen Fällen die Wahrscheinlichkeit einer erfolgreichen Reanimation massiv ab, wenn bereits mehrfach erfolglos defibrilliert wurde, was auch ein Anzeichen für eine lange Reanimationsdauer ist. Ausnahmen sind unterkühlte und vergiftete Patienten.
Zwischen den Defibrillationsversuchen wird der Patient üblicherweise intubiert und es werden Medikamente verabreicht, die die Herzkraft steigern sollen.
Bei einem Herzstillstand ohne sichtbare elektrische Aktivität (Asystolie) wird ein Adrenalin-Präparat gegeben; bei sehr langsamem Herzrhythmus (Bradykardie) wird die Anregung von Herzmuskelkontraktionen mittels eines externen Herzschrittmachers versucht. Eine Defibrillation ist in dieser Situation sinnlos.
Gefahren
Wird eine Defibrillation bei normalem Herzrhythmus versehentlich durchgeführt (z. B. bei Bewusstlosigkeit aus anderer Ursache), kann dadurch Kammerflimmern ausgelöst werden. Geräte, die für die Bedienung durch medizinische Laien vorgesehen sind, prüfen daher selbstständig den Herzrhythmus des Patienten und unterbinden gegebenenfalls die Abgabe eines Stromstoßes.
Darüber hinaus ist es bei einer Defibrillation wichtig, dass die Helfer nicht leitend mit dem Patienten verbunden sind (z. B. durch Berührung des Patienten), da sie sonst einen Teil der Energie abbekommen könnten.
Geräte

Es gibt sowohl manuelle als auch halbautomatische Defibrillatoren. Diese Geräte werden vor allem im Rettungsdienst und in Krankenhäusern eingesetzt. Sie besitzen oft Zusatzfunktionen wie die eines EKGs, der Messung der Sauerstoffsättigung des Blutes oder auch des Blutdrucks.
Auf öffentlichen Plätzen und vielfrequentierten Orten werden zunehmend AEDs (automatisierter externer Defibrillator) platziert, um die Dauer des Kreislaufstillstandes im Fall von Kammerflimmern möglichst zu reduzieren.
Verfahren
Man unterscheidet die monophasische und die biphasische Defibrillation; die monophasische wurde um 1960 entwickelt, die biphasische wurde um 1990 von einem russischen Wissenschaftler entwickelt und stellt das modernere Verfahren dar. Die biphasische Defibrillation kommt mit deutlich geringeren Energien aus, da zunächst die Impedanz des Brustkorbs bestimmt wird. Bei geringer Impedanz ist nach dem Ohmschen Gesetz eine geringere Spannung notwendig, um die notwendige elektrische Leistung zu erzeugen. Nur bei „hochohmigen“ Patienten (z. B. adipöse oder dehydrierte Patienten) muss die Spannung erhöht werden, um die erforderliche Leistung (und damit die Energie) an den Herzmuskel zu bringen. Warum biphasische Geräte effizienter arbeiten als monophasische, wird noch untersucht. Man vermutet, dass der Herzmuskel eine gewisse elektrische Energie speichern kann, was in der Folge wieder zu einer Refibrillation (erneutem Flimmern) führen kann. Durch den negativen Anteil in der Biphase wird diese Energie „abgezogen“ und eine geordnete Kammererregung ist wieder möglich.
Monophasische Anregung
Bei der monophasischen Defibrillation fließt der elektrische Strom zwischen den Defibrillationselektroden nur in einer Richtung, der Impuls hat nur eine Phase.
Biphasische Anregung
Anders bei der biphasischen Defibrillation: Hier ist die Polung der abgegebenen Strompulse unterschiedlich. Zunächst wird vom Defibrillator über die Paddels ein geringer Messstrom von der einen Elektrode durch den Patienten zur anderen Elektrode geleitet. Dieser erste Stromfluss dient dazu, den komplexen Widerstand des Brustkorbes, seine Impedanz, zu messen. Je nach gemessener Impedanz stellt das Gerät die passende Spannung zur Defibrillation ein: eine niedrige, wegen des geringeren Widerstandes, etwa bei schlanken Menschen bzw. eine höhere, etwa bei adipösen Personen. So eingestellt erfolgt der eigentliche Schock als Stromstoß mit der gewählten Stärke. Der Impuls wird dabei in zwei Teilen abgegeben, die sich in ihrer Polung unterscheiden; anders gesagt, die Paddels werden während zur Impulsabgabe einmal umgeschaltet.[3][4]
Obwohl seit vielen Jahren bekannt ist, dass mittels Defibrillation Kammerflimmern beendet werden kann, ist die optimale Energiemenge nach wie vor immer noch unklar. Zwar wurde von Weaver und Mitarbeitern bereits 1982 in einer Untersuchung gezeigt, dass prinzipiell Schocks mit 175 J und 320 J gleich effektiv sind.[5] Dieselbe Studie zeigte jedoch, dass mit höherer Schock-Energie auch die Häufigkeit höhergradiger AV-Blockierungen signifikant zunahm. Die für monophasische Defibrillation gängigen Algorithmen spiegeln somit einen bislang nicht verifizierten Kompromiss wider. Man muss letztlich konstatieren, dass die optimale Energie für einen monophasischen Schock zum Beendigen von Kammerflimmern nicht bekannt ist.
Daten über den Vergleich monophasischer mit biphasischen Schocks sind nur spärlich verfügbar. Das größte Kollektiv wurde in der ORCA-Studie untersucht.[6] Dort zeigte sich, dass ein biphasischer 150 J Schock mit 96 % Kammerflimmern beenden konnte, wogegen ein monophasischer 200 J Schock nur in 59 % effektiv war. Dieser Unterschied war signifikant; ebenfalls auch die Unterschiede für den zweiten (64 % gegen 96 %) und dritten Schock (69 % gegen 98 %). Die Rate der überlebenden Patienten in beiden Gruppen war zwar nicht signifikant unterschiedlich, aber der Anteil an Patienten mit geringem zerebralen Schaden nach erfolgreicher Reanimation war in der Gruppe der mit biphasischen Defibrillatoren behandelten Patienten besser.
Ähnliche Anwendungen
Verwandt mit der Defibrillation ist die elektrische Kardioversion. Auch hierbei wird mit einem elektrischen Schock das Herz depolarisiert, um jedoch andere Herzrhythmusstörungen zu beenden. Im Gegensatz zur Defibrillation wird der Schock automatisch nur in einer bestimmten Phase des Herzzyklus abgegeben (synchronisiert mit der R-Zacke im EKG), um die Entstehung von Kammerflimmern zu vermeiden.
Sowohl die Defibrillation als auch die Kardioversion sind sehr schmerzhaft und sollten nicht beim wachen Patienten durchgeführt werden. Bei der Defibrillation (effektiver Kreislaufstillstand) ist der Patient ohnehin tief bewusstlos, für die Kardioversion wird der Patient jedoch normalerweise in kurze Narkose gelegt.
Einzelnachweise
- Harald Genzwürker, Jochen Hinkebein: Fallbuch Anästhesie, Intensivmedizin und Notfallmedizin. Georg Thieme, Stuttgart/New York 2005, ISBN 3-13-139311-4, S. 200 und 202.
- Walied Abdulla: Interdisziplinäre Intensivmedizin. Urban & Fischer, München u. a. 1999, ISBN 3-437-41410-0, S. 4–22 (Kardiopulmonale Reanimation), hier: S. 5.
- Defibrillatoren von ZOLL. In: zoll.com. Abgerufen am 15. März 2017.
- V. Lischke, H. J. Wilke, P. Kessler, C. Byhahn, K. Westphal: Zur Technik der biphasischen und monophasischen Defibrillation Comparison of Biphasic and Monophasic Defibrillation. Georg Thieme Verlag Stuttgart / New York. In: Notarzt, 1999, 15(6), S. 149–152, doi:10.1055/s-1999-10872
- W. D. Weaver, L. A. Cobb, M. K. Copass et al.: Ventricular defibrillation – a comparative trial using 175-J and 320-J shocks. In: New England Journal of Medicine. Band 307, 1982. S. 1101–1106.
- T. Schneider, P. R. Martens, H. Paschen, M. Kuisma, B. Wolcke, B. E. Gliner, J. K. Russell, W. D. Weaver, L. Bossaert, D. Chamberlain: Multicenter, randomized, controlled trial of 150-J biphasic shocks compared with 200- to 360-J monophasic shocks in the resuscitation of out-of-hospital cardiac arrest victims. Optimized Response to Cardiac Arrest (ORCA) Investigators. Circulation. 2000 Oct 10. Band 102(15). S. 1780–1787.