Apikale Parodontitis
Die apikale Parodontitis (lat. apikal ‚an der Spitze‘, altgriechisch παρά para, deutsch ‚neben‘, ὀδούς ‚Zahn‘ und -ίτις -itis für ‚entzündliche Krankheit‘; auch: apikale Periodontitis, apikale Ostitis oder Wurzelspitzenentzündung) ist eine Entzündung an der Wurzelspitze eines Zahnes und gehört zu den odontogenen Infektionen. Zur marginalen Parodontitis (vom Zahnfleischsaum ausgehend) siehe Parodontitis.

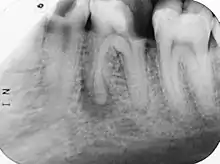
Ursache
Die apikale Parodontitis ist eine bakterielle Entzündung. Die Bakterien gelangen aus der Pulpitis (Entzündung des Zahnmarks) durch den Wurzelkanal oder über tiefe Zahnfleischtaschen bis zur Wurzelspitze. Ursächlich ist ein kariöser Defekt, der als Eintrittspforte für Krankheitserreger dient und anfangs nicht unbedingt Schmerzen verursacht. Daneben kann eine Zahnfraktur oder ein Behandlungstrauma, zum Beispiel durch das Beschleifen des Zahnes für eine Zahnkrone, zu einer Pulpitis führen. Eine akute Pulpitis kann äußerst schmerzhaft sein. In manchen Fällen verläuft diese Entzündung der Pulpa auch fast schmerzfrei, das Zahnmark stirbt langsam ab und die Keime breiten sich im System der Wurzelkanäle aus und treten letztlich in den umgebenden Kieferknochen aus. Als Abwehrreaktion des Immunsystems wird der schlecht durchblutete Knochen abgebaut und durch besser durchblutetes Granulationsgewebe ersetzt. Eine Parodontitis apicalis kann in einer akuten oder einer chronischen Form vorliegen. Die akute Form ist oft mit Schmerzen verbunden; sie kann unter Umständen röntgenologisch nur schwer verifiziert werden, während eine chronische Parodontitis apicalis bei einer Auflösung der Knochenstruktur im Bereich der Wurzelspitze im Röntgenbild gut sichtbar sein kann. Man spricht dann von einem apikalen Granulom. Seltener wird die apikale Parodontitis nicht bakteriell, sondern durch chemische Reize einer Wurzelfüllung oder einer medikamentösen Wurzeleinlage verursacht.[1]
Symptome
Zeichen einer Parodontitis apicalis können vielfältig sein. Dazu gehören eine negative Reaktion auf einen Sensibilitätstest, ein dumpfer, kontinuierlicher Schmerz mit und ohne intra- oder extraoraler Schwellung. Ferner kann eine aktive Fistel vorliegen. Röntgenologisch kann eine periapikale Radioluzenz festzustellen sein. Bei einer chronischen Parodontitis apicalis treten zusätzlich Schmerzepisoden auf. Bei einer symptomatischen Parodontitis apicalis sind klinische akute oder subakute Beschwerden in Form von Dauerschmerz oder Schmerzintervallen möglich. Zur eventuellen starken Aufbiss- und Perkussionsempfindlichkeit kann eine apikale Druckdolenz hinzukommen, mit Rötung oder Schwellung.
Bei akuter Entzündung empfindet der Patient eine scheinbare Zahnverlängerung. Durch das entzündliche Sekret an der Wurzelspitze wird der Zahn in der Alveole angehoben, da die Sharpey-Fasern, die den Zahn in der Alveole verankern, dem Zahn eine gewisse vertikale Freiheit geben. Dies führt zu typischen Aufbissschmerzen. Oft ist der Zahn bereits bei Berührung durch die Zunge empfindlich.[1]
Verlaufsformen
Eine apikale Parodontitis kann akut (primär akute apikale Parodontitis) oder chronisch (primär chronische apikale Parodontitis) verlaufen. Die chronische Form verläuft mit geringen oder keinen Schmerzen.
Wenn die primär chronische Form in eine akute Entzündung umschlägt, tritt ein typischer Klopfschmerz auf. Röntgenologisch sind apikale Aufhellungen meist erst nach mehrwöchigem Krankheitsverlauf zu erkennen. Als erstes Anzeichen ist ein erweiterter Periodontalspalt sichtbar. Veränderungen der Knochendichte sind im Röntgenbild erst erkennbar, wenn mindestens 30 % des Mineralgehaltes des Knochens abgebaut sind. Das kann bei einer apikalen Ostitis einige Tage bis Wochen dauern. Bei geringen Beschwerden und unsicherer Aussagekraft des Röntgenbildes ist eine Wiederholungsaufnahme erst nach drei Monaten angebracht.
Indizes
Um die Auswertung endodontischer Zahnfilme zu erleichtern und die Bewertung des Zustands der Periapikalregion zu vereinfachen und nach Möglichkeit zu standardisieren, wurden verschiedene Indizes entwickelt, unter anderem von Reit und Gröndahl der Periapical Probability Index (PRI)[2] oder von Ørstavik der Periapikalindex (PAI).[3]
| PRI 1 | sicher kein pathologischer Befund |
| PRI 2 | wahrscheinlich kein pathologischer Befund |
| PRI 3 | pathologischer Befund unsicher |
| PRI 4 | wahrscheinlich pathologischer Befund |
| PRI 5 | sicherer pathologischer Befund |
| 1 | definitiv keine apikale Parodontitis vorhanden |
| 2 | wahrscheinlich keine apikale Parodontitis vorhanden |
| 3 | unsicher, ob eine apikale Parodontitis vorhanden ist |
| 4 | wahrscheinlich eine apikale Parodontitis vorhanden |
| 5 | definitiv eine apikale Parodontitis vorhanden |
Differentialdiagnose
 Differentialdiagnose: apikales Granulom oder radikuläre Zyste; Zustand nach Wurzelbehandlung; Vorwölbung der apikalen Aufhellung in die Kieferhöhle
Differentialdiagnose: apikales Granulom oder radikuläre Zyste; Zustand nach Wurzelbehandlung; Vorwölbung der apikalen Aufhellung in die Kieferhöhle
Die Unterscheidung einer apikalen Periodontitis von einer dentogenen Zyste (radikuläre Zyste) ist nur histologisch möglich. Die ältere Lehrmeinung, dass röntgenologische Aufhellungen über 7 mm Durchmesser eher für eine Zyste sprechen, wurde verworfen. Ebenso, dass ein scharf abgegrenzter Rand im Röntgenbild eher für eine Zyste spricht.
Therapie
Die Therapie besteht in einer Wurzelkanalbehandlung. Die Lokalisation des ursächlichen Zahnes kann sich manchmal schwierig darstellen, da die Beschwerden auf die Nachbarzähne ausstrahlen.
Je nach Pfeilerwertigkeit ist alternativ zur Wurzelbehandlung eine Extraktion zu erwägen. Insbesondere, wenn schon stärkerer marginaler Knochenabbau, starke Zahnlockerung oder eine starke kariöse Zerstörung der Krone vorliegen.
Zur weniger aufwändigen Behandlung einer Parodontitis mit systemischen Antibiotika ohne chirurgischen Eingriff ist die Evidenzlage sehr dürftig[4]. Über die Wirksamkeit des Kauens etwa von Kaugummi, durch Massage einerseits die Durchblutung und damit den Transport des Antibiotikums in den Wurzelbereich zu fördern und andererseits hier auch eine Spülwirkung zu erreichen, fehlen jegliche Erfahrungswerte.
Apikale Parodontitis bei vorhandener Wurzelfüllung
Gelegentlich tritt eine apikale Parodontitis an Zähnen auf, die bereits vor längerer Zeit wurzelbehandelt wurden. In diesen Fällen ist eine Revision (Erneuerung) der Wurzelfüllung oder eine Wurzelspitzenresektion (WSR) indiziert. Hierbei wird die Wurzelspitze des Zahnes entfernt, in der oftmals – auf Grund ihrer kleinen Dimension nicht therapierbare – Nebenkanäle des Wurzelkanals mit devitalem Restgewebe der Pulpa verlaufen.
Wurzelspitzenresektion
Nach etwa einem Jahr wird eine Wurzelkanalbehandlung einer Röntgenkontrolle unterzogen, um zu prüfen, ob die apikale Periodontits vollständig abgeheilt ist. Ist dies nicht der Fall, kann auch nach einer regelgerechten Wurzelkanalbehandlung eine Wurzelspitzenresektion erforderlich werden. Nur Granulome bilden sich nach einer erfolgreichen Wurzelkanalbehandlung zurück, während Zysten nicht vollständig ausheilen und verschwinden können.
Eine weitere Indikation für eine Wurzelspitzenresektion ist gegeben, wenn der apikal entzündete Zahn während der Wurzelbehandlung nicht beschwerdefrei bleibt oder erneute Beschwerden auftreten. Die Wurzelspitzenresektion erfolgt entweder zeitgleich mit der Wurzelfüllung oder bei Bedarf später.
Folgeerkrankungen
Wird die apikale Parodontitis nicht behandelt, dann kann sich eine eitrige Entzündung im Kieferknochen ausbreiten, ein apikaler Abszess oder es kann eine radikuläre Zyste daraus entstehen.
Siehe auch
Einzelnachweise
- Michael Hülsmann: Endodontie. Georg Thieme Verlag, 8 October 2008, ISBN 978-3-13-156581-5, S. 63–.
- C. Reit, H. G. Gröndahl: Application of statistical decision theory to radiographic diagnosis of endodontically treated teeth. In: Scandinavian journal of dental research. Band 91, Nummer 3, Juni 1983, S. 213–218, ISSN 0029-845X. PMID 6576461
- D. Orstavik, K. Kerekes, H. M. Eriksen: The periapical index: a scoring system for radiographic assessment of apical periodontitis. In: Endodontics & dental traumatology. Band 2, Nummer 1, Februar 1986, S. 20–34, ISSN 0109-2502. PMID 3457698.
- Shivi Khattri, Sumanth Kumbargere Nagraj, Ankita Arora, Prashanti Eachempati, Chandan Kumar Kusum, Kishore G Bhat, Trevor M Johnson, Giovanni Lodi: "Adjunctive systemic antimicrobials for the non‐surgical treatment of periodontitis" 16 November 2020