Transfusionsassoziierte akute Lungeninsuffizienz
Die transfusionsassoziierte akute Lungeninsuffizienz (Transfusion-related acute lung injury, TRALI; veraltet: transfusionsassoziiertes nichtkardiogenes Lungenödem) ist eine akute Erkrankung der Lunge, die nach einer Transfusion von Blutprodukten auftritt und eine der schwerwiegendsten Transfusionsnebenwirkungen darstellt.
| Klassifikation nach ICD-10 | |
|---|---|
| T80.8 | Sonstige Komplikationen nach Infusion, Transfusion oder Injektion zu therapeutischen Zwecken |
| ICD-10 online (WHO-Version 2019) | |
Die TRALI ist definiert als akute Atemnot, die innerhalb von sechs Stunden nach einer Bluttransfusion auftritt, mit Lungeninfiltraten (Lungenödem) in der Röntgenaufnahme des Thorax und ohne Anzeichen für eine Herzinsuffizienz infolge einer Volumenüberladung als Ursache.[1]
Die Häufigkeit in Deutschland wird für Erythrozyten-Konzentrate (nach Einführung der Leukozytendepletion) mit unter 1:1.000.000 angegeben, für therapeutisches Einzelplasma und Thrombozyten-Konzentrate beträgt sie 1–10:100.000 (Richtlinien Hämotherapie der Bundesärztekammer 2010). Die Sterblichkeit beträgt etwa 10 %.[2] bzw. bis zu 25 % (Querschnittsleitlinien Blutkomponenten-Therapie der Bundesärztekammer 2008). TRALI wurde 1951 erstmals beschrieben.[3]
Ursachen

Antikörper, die gegen weiße Blutkörperchen (Granulozyten) des Empfängers gerichtet sind und hauptsächlich mit Frischplasmen (FFP) und Thrombozytenkonzentraten transfundiert werden, werden als Hauptursache der TRALI verantwortlich gemacht. Die Antikörper binden an humane Leukozytenantigene (HLA) der Klasse I und humane Neutrophilen-Antigene (HNA) der Granulozyten. Diese agglutinieren daraufhin, werden aktiviert und können in der Folge nicht mehr die Lungenkapillaren passieren. Durch die Ausschüttung von Sauerstoffradikalen und Enzymen wird die Durchlässigkeit (Permeabilität) der Lungengefäße erhöht, Blutplasma tritt aus und bildet ein Lungenödem aus.
Als Antikörper-unabhängiger Auslösemechanismus sind weiterhin biologisch aktive Lipide (Phosphatidylcholine) bekannt, die mit Blutkonserven übertragen werden und ebenfalls Granulozyten aktivieren können. Der klinische Verlauf dieser sogenannten nichtimmunogenen TRALI ist in der Regel milder.[2]
Klinik
TRALI äußert sich typischerweise als akut auftretende Atemnot (Dyspnoe), häufig von Blutdruckabfall (Hypotonie) und Fieber begleitet. Im Röntgenbild des Brustkorbes (Röntgen-Thorax) können erhebliche Infiltrate infolge des Lungenödems auftreten, die oft in Diskrepanz zum klinischen Bild stehen. Oft findet sich auch ein Abfall der Leukozyten im Blutbild.[2]
Eine Unterscheidung zum akuten Lungenversagen (ARDS) anderer Ursache ist anhand des klinischen Bildes meist nicht möglich.
Diagnostik
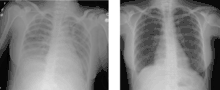
Die Diagnose ergibt sich aus klinischem Bild im Zusammenhang mit einer Transfusion und der Röntgen-Thorax-Aufnahme. Bei der wichtigsten Differenzialdiagnose, dem kardiogenen Lungenödem aufgrund einer Überlastung des Kreislaufes durch das Transfusionsvolumen (transfusion-associated circulatory overload, TACO), ist oft die linksventrikuläre Pumpfunktion eingeschränkt (Echokardiographie), die Herzsilhouette verändert (Röntgen-Thorax) und das Brain Natriuretic Peptide erhöht.
Die verabreichten Konserven werden immunologisch auf HNA- und HLA-Antikörper untersucht.[2]
Therapie
Zur Behandlung erhalten die Patienten Sauerstoff. Die Indikation zur Intubation und Beatmung wird früh gestellt, diese können für den Verlauf entscheidend sein. Der Nutzen von Kortikosteroiden ist nicht gesichert, die Gabe wird dennoch teilweise praktiziert. Die weitere (gegebenenfalls intensivmedizinische) Therapie erfolgt symptomatisch. Die Erholung erfolgt in den meisten Fällen rasch.[2]
Prävention
Auf die Transfusion von Produkten der Spender, deren Blutprodukte als Auslöser identifiziert werden konnten, wird in der Folge verzichtet.
Die meisten TRALI-Fälle werden durch FFP-Transfusion von Spenderinnen verursacht, die in mehreren Schwangerschaften gegen Leukozyten-Antigene sensibilisiert wurden und entsprechende Antikörper gebildet haben. Risikomindernd ist daher die Nutzung von Blutprodukten von Frauen ohne vorhergehende Schwangerschaften oder nur von Männern, was in der Praxis aufgrund der Knappheit der Blutkonserven jedoch nur eingeschränkt stattfindet.
Eine routinemäßige Testung aller Spender auf die entsprechenden Antikörper ist nicht vorgeschrieben und wird aus ökonomischen Gründen meist nicht durchgeführt.[2]
Literatur
- A. Reil, J. Bux: Transfusionsassoziierte akute Lungeninsuffizienz: Eine unterschätzte Nebenwirkung von Bluttransfusionen. In: Dtsch Arztebl. 2007; 104(15), S. A-1018–A-1023. (PDF, 203 kB)
- Richtlinien zur Gewinnung von Blut und Blutbestandteilen und zur Anwendung von Blutprodukten (Hämotherapie), aufgestellt gemäß Transfusionsgesetz von der Bundesärztekammer im Einvernehmen mit dem Paul-Ehrlich-Institut. 2010
- Querschnittsleitlinien (BÄK) zur Therapie mit Blutkomponenten und Plasmaderivaten. (PDF; 1,5 MB) 4., überarbeitete und aktualisierte Auflage 2014. Vorstand der Bundesärztekammer, abgerufen am 4. Juli 2016.
- D. J. Triulzi: Transfusion-related acute lung injury: an update. In: Hematology Am Soc Hematol Educ Program. 2006, S. 497–501. Review. PMID 17124105
- C. C. Silliman, D. R. Ambruso, L. K. Boshkov: Transfusion-related acute lung injury. In: Blood. 2005 Mar 15;105(6), S. 2266–2273. Review. PMID 15572582
- P. Toy, O. Gajic: Transfusion-related acute lung injury. In: Anesth Analg. 2004 Dec;99(6), S. 1623–1624. Review. PMID 15562043
- M. R. Looney, M. A. Gropper, M. A. Matthay: Transfusion-related acute lung injury: a review. In: Chest. 2004 Jul;126(1), S. 249–258. Review. PMID 15249468
Einzelnachweise
- European Haemovigilance Network (EHN): Definitions of Adverse Transfusion Events. http://www.ehn-org.net/
- A. Reil, J. Bux: Transfusionsassoziierte akute Lungeninsuffizienz: Eine unterschätzte Nebenwirkung von Bluttransfusionen. In: Dtsch Arztebl. 2007; 104(15), S. A-1018–A-1023.
- R. D. Barnard: Indiscriminate transfusion: a critique of case reports illustrating hypersensitivity reactions. In: N Y State J Med. 1951 Oct 15;51(20), S. 2399–2402. PMID 14882557.