Multipler Schlaflatenztest
Der Multiple Schlaflatenztest (MSLT) ist ein Verfahren der apparativen Leistungsdiagnostik in der Schlafmedizin und wird im Original auch „Multiple Sleep Latency Test“ genannt. Er dient bei der Diagnose von Schlafstörungen zur Erfassung der Tagesschläfrigkeit und bei der Narkolepsie zum Feststellen von verfrüht auftretendem REM-Schlaf (Sleep-Onset-REM-Perioden, SOREMP).
Der Patient oder Proband liegt wie bei der nächtlichen Polysomnographie über mehrere Elektroden an Messgeräte angeschlossen in einem ruhigen, abgedunkelten Raum und soll einschlafen. Sensoren registrieren dabei, ob er einschläft. Der Vorgang besteht aus vier oder fünf Durchgängen mit einer Dauer von je 20 Minuten im zwei Stunden-Intervall.
Durchführung der Untersuchung
Zur Durchführung dieser Untersuchung gibt es Empfehlungen[1], die der einheitlichen Anwendung und Vergleichbarkeit dienen.[2]
Die Untersuchung wird wegen der benötigten Messtechnik in einem Schlaflabor durchgeführt. Der MSLT soll nach den Empfehlungen aus fünf Durchgängen im Zwei-Stunden-Intervall bestehen und 90 bis 180 Minuten nach Beendigung der nächtlichen Polysomnographie beginnen. Die Durchführenden sollten Erfahrungen mit diesem Test haben.
Zur Beurteilung des Schlaf-Wach-Rhythmus wird für den Zeitraum von einer Woche vor dem MSLT ein Schlaftagebuch benötigt.
Dem Test muss unmittelbar eine einzelne große Schlaf-Periode vorangegangen sein, die bei der Diagnostik der Narkolepsie mindestens eine Schlafdauer von 6 Stunden umfassen soll. Die verkürzte Version des MSLT mit vier Durchgängen ist für die Diagnose der Narkolepsie nur aussagekräftig, wenn dabei schon mindestens zwei SOREMP aufgetreten sind.
Vorbereitung
Stimulanzien und den REM-Schlaf unterdrückende Medikamente sollten in Absprache mit dem Arzt zwei Wochen vor dem MSLT abgesetzt werden. Bei Medikamenten sind deren stimulierende oder sedierende Eigenschaften zu berücksichtigen.
Ein leichtes Frühstück mindestens eine Stunde vor dem ersten Durchgang wird empfohlen. Ein leichtes Mittagessen nach Beendigung des zweiten Durchgangs ist vorgesehen. Stimulierende Aktivitäten wirken sich auf das Ergebnis aus. Deshalb sollte das Rauchen innerhalb von mindestens 30 Minuten vor jedem Durchlauf und der Konsum koffeinhaltiger Getränke ganz unterlassen werden. Anstrengende körperliche Aktivität sollte während des Tages ganz vermieden werden, auch andere anregende Aktivitäten des Patienten sollten spätestens 15 Minuten vor jedem Durchgang enden und eine ungewöhnliche Exposition gegenüber Sonnenlicht soll vermieden werden.
Standardisierte Testbedingungen sind entscheidend für valide Ergebnisse. Der Schlafraum sollte während der Messung vollständig abgedunkelt und ruhig, die Raumtemperatur auf das Wohlbefinden des Patienten abgestimmt sein.
Messung
Um Ablenkungen klein zu halten, sind insbesondere alle Handlungen der Durchführenden und die Anweisungen an den Probanden standardisiert. Der Proband wird vor jedem Durchgang gefragt, ob noch ein Gang zur Toilette nötig sei oder Anpassungen für sein Wohlbefinden nötig wären. Danach wird eine Kalibrierungen der Sensoren durchgeführt und dazu der Proband aufgefordert, bestimmte Bewegungen mit den Augen vorzunehmen. Zu Beginn der Messung wird der Proband aufgefordert, eine bequeme Position einzunehmen, ruhig zu liegen, die Augen geschlossen zu halten und zu versuchen, nun einzuschlafen. Das Ausschalten des Lichts signalisiert den Beginn der Messung.
Die übliche Aufzeichnung des MSLT umfasst Elektroenzephalografie (EEG), Elektrookulografie (EOG) für beide Augen, Elektromyografie (EMG) und Elektrokardiogramm (EKG).
Nach einem Durchgang soll der Patient das Bett verlassen. Bis zum nächsten Durchgang sollte er am Schlafen gehindert werden, was in der Regel eine kontinuierliche Beobachtung durch die Labor-Mitarbeiter erfordert.
Feststellung von SOREM im Schlaf
Eine der Hauptaufgaben des MSLT besteht bei der Diagnostik der Narkolepsie im Auffinden von SOREMP. REM-Schlaf tritt üblicherweise erst gegen Ende des ersten Schlafzyklus auf. Mit REM-Latenz wird allgemein die Zeit zwischen dem Einschlafen und dem Beginn der ersten REM-Phase bezeichnet. Ist diese REM-Latenz stark verkürzt, so spricht man von SOREMP.
Auswertung
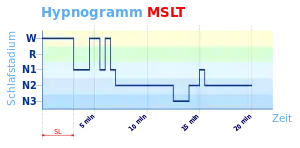
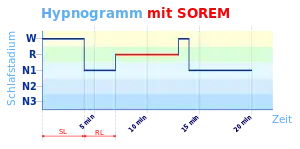
Die Auswertung der während des MSLT aufgezeichneten Messungen erfolgt, wie in der Polysomnographie üblich, in 30-Sekunden-Epochen, gerechnet ab dem Beginn der jeweiligen Aufzeichnung bei „Licht aus“. Als Schlafbeginn gilt die erste Epoche, in der mehr als 15 Sekunden Schlaf (kumulativ, beliebige Schlafstadien) festgestellt werden. Falls kein Schlaf auftritt, endet der Durchgang nach 20 Minuten. Als Einschlaflatenz gilt die Zeit bis zum Schlafbeginn. Bei ausgebliebenem Schlaf werden 20 Minuten in der Berechnung des Mittelwerts aller Durchgänge angesetzt.
Für die Beurteilung des Auftretens von REM-Schlaf wird der klinische MSLT nach den Empfehlungen der AASM für 15 Minuten im Anschluss an die erste Schlaf-Epoche fortgesetzt. Diese Dauer richtet sich nur nach der Uhrzeit, unabhängig von Schlafstadien. REM-Latenz ist die Zeit vom Beginn der ersten Schlaf-Epoche bis zum Beginn der ersten Epoche REM-Schlaf, unabhängig von den dazwischen liegenden Schlafstadien oder möglichem Aufwachen.[1]
Zum Ergebnis gehören folgende Angaben: je Durchgang Uhrzeit von Beginn und Ende, Einschlaflatenz, die gesamte Schlafdauer und die in den Durchgängen erreichten Schlafstadien, die Anzahl der SOREMP sowie die mittlere Einschlaflatenz als arithmetischer Mittelwert der fünf Durchgänge.
Abweichung vom Standard-Protokoll und Besonderheiten sollen ebenfalls dokumentiert und bei der Interpretation berücksichtigt werden.
Anschaulich werden die Ergebnisse in Form eines Diagramms als jeweils ein Schlafprofil (Hypnogramm) je Durchgang dargestellt.
Rahmenbedingungen bei der Durchführung
Die Aktivität von Patienten und Probanden zwischen den Tests hat erhebliche Auswirkungen auf die gemessene Einschlaflatenz, da die physiologische Erregung den Drang einzuschlafen in der Messung maskieren kann. Untersuchungen zeigten, dass die Einschlaflatenz nach fünf Minuten „Gehen“ direkt vorm Test gegenüber 15 Minuten „Fernsehen“ direkt vorm Test im Schnitt um knapp sechs Minuten verlängert war.[3]
Unterschiede zum Multiplen Wachbleibetest
Wesentliche Unterschiede zum Multiplen Wachbleibetest (MWT) bestehen in der Körperhaltung des Probanden (hier liegend gegenüber sitzend), der Unterstützung für die Haltung des Kopfes (hier auf Kissen liegend gegenüber einer Nackenrolle), den Augen (hier geschlossen gegenüber offen), der Helligkeit im Raum (hier Abdunkelung gegenüber Dämmerlicht) sowie der Vorgabe (hier „einschlafen“ gegenüber „wach bleiben“).[4]
Die Fähigkeit eines Probanden, sich rasch zu entspannen, kann dazu beitragen, schneller einzuschlafen. Bei Gesunden kommt es vor, dass diese beim MSLT regelmäßig auch mit kurzer Latenz einschlafen und beim MWT wach bleiben können.[5]
Anwendung
Der MSLT zählt zu den gängigen apparativen Verfahren der Leistungsdiagnostik in der Schlafmedizin weltweit. Er wird zur Diagnose bei Narkolepsie, zur Objektivierung von Hypersomnien, bei der Diagnostik anderer Schlafstörungen mit erhöhter Tagesschläfrigkeit und auch zur Kontrolle des Therapieerfolges eingesetzt. Er dient der Bestimmung des Schweregrades der Tagesschläfrigkeit, nicht jedoch zur Ausschlussdiagnostik bei Narkolepsie. Untersucht werden tonische Aktivierung, Einschlaflatenz, Einschlafneigung und REM-Latenz. Die Beurteilung der Tagesschläfrigkeit soll nicht allein auf der Einschlaflatenz im MSLT basieren, sondern auch auf der klinischen Information.[6]
Das Auftreten von SOREMP ist ein Diagnosekriterium der Narkolepsie.[7] SOREM ist jedoch auch bei obstruktiver Schlafapnoe und anderen Störungen mit vermindertem REM-Schlafanteil, nach dem Absetzen REM-Schlaf unterdrückender Medikamente sowie bei aufgestautem Schlafdefizit zu beobachten. Erholungsschlaf führt dann zum sogenannten „REM-Rebound“. Bei den anderen Hypersomnien zentralnervösen Ursprungs findet sich keine erhöhte Anzahl von SOREMP.[6]
Bei Patienten mit chronischen Zirkadianen Schlaf-Wach-Rhythmusstörungen ist bei der Interpretation zu berücksichtigen, ob sie während der Stunden getestet wurden, in denen sie in der Regel schlafen würden.[8]
„Sekundenschlaf“ (Microsleep) wird im Standard-Protokoll des MSLT nicht nachgewiesen, da Episoden unter 15 Sekunden bei der Auswertung in den vorgesehenen 30-Sekunden-Epochen nicht ausgewiesen werden.[8]
Der MSLT wird direkt und in abgewandelter Form regelmäßig in der Schlafforschung eingesetzt.
Alternativen
Zur Bestimmung der Schwere der Tagesschläfrigkeit werden in der Schlafmedizin und anderen Bereichen je nach Fragestellung eine Vielzahl von Verfahren eingesetzt. Zur apparativen Diagnostik zählt der Multiple Wachbleibetest (MWT), zur nichtapparativen Diagnostik die Epworth Sleepiness Scale (ESS), die Stanford Sleepiness Scale (SSS) und viele weitere Fragebögen[9].
Die Verfahren berücksichtigen in unterschiedlichem Umfang jeweils Teilaspekte der Tagesschläfrigkeit.[10]
In der Literatur bestehen Kritikpunkte am MSLT schon dahingehend, dass die bei der Entstehung des Tests als Grenze für pathologische Schläfrigkeit gewählten Werte nur als „rule of thumb“ (Faustregel) festgelegt wurden und nicht auf der Bestimmung eines Referenzbereichs mit Mittelwert und Standardabweichung basieren. Die Ergebnisse von Gesunden lagen beim Auswerten mehrerer Untersuchungen zum Teil in Bereichen, die nach der Faustregel schon als pathologisch gelten.[11] Überdies wären die Resultate nicht unbedingt auf andere Situationen im täglichen Leben übertragbar, für die der Grad von Schläfrigkeit eigentlich interessiert. Bei der Einschlaflatenz im MSLT erfolgt die Messung nach dem Hinlegen in einem ruhigen, abgedunkelten Schlafraum und der Aufforderung, einzuschlafen, wodurch viele Faktoren ausgeschaltet sind, die das tatsächliche Einschlafen noch beeinflussen.[11]
Geschichte
Der MSLT wurde Anfang der 1970er Jahre von den Schlafforschern William C. Dement und Mary Carskadon entwickelt.[12] Dies stand im Zusammenhang mit Untersuchungen zum Schlaf in der Mitte der 1970er Jahre, bei denen der sogenannte „90-Minuten-Tag“, bei dem experimentell ein Ablauf aus jeweils 30 Minuten Schlaf und 60 Minuten Wachheit besteht, betrachtet wurde. Es ergaben sich Aufschlüsse über die zu Grunde liegende Rhythmik und eine Verteilung des REM-Schlafs, die nicht am einzelnen Schlafzyklus hängt. Das noch immer verwendete Zwei-Stunden-Intervall der Durchläufe hatte praktische Gründe, da in der damaligen Forschung dazwischen zusätzliche Untersuchungen stattfanden. Überdies sollte so vermieden werden, dass die Resultate durch einen ultradianen 90-Minuten-Rhythmus des Schlafes überschattet wurden. Die 20 Minuten für jeden Durchlauf sollten zunächst einfach lange andauernde und langweilende Tests vermeiden.[13]
Der MSLT wurde ab 1976 zunächst im experimentellen Umfeld zur Erforschung von Schläfrigkeit und der Tendenz zum Einschlafen verwendet.[14] Es zeigte sich bald, dass damit Sleep Onset REM-Perioden nachgewiesen werden können, was im Zusammenhang mit der Narkolepsie bedeutsam ist.[15]
Einzelnachweise
- Michael R. Littner et al., Standards of Practice Committee of the American Academy of Sleep Medicine: Practice Parameters for Clinical Use of the Multiple Sleep Latency Test and the Maintenance of Wakefulness Test. In: Sleep. Vol. 28, Nr. 1, 2005, S. 113–121, PMID 15700727 (englisch).
- Donna Arand, Michael Bonnet, Thomas Hurwitz et al: The Clinical Use of the MSLT and MWT. In: Sleep. Vol. 28, Nr. 1, 2005, S. 123–144, PMID 15700728 (englisch).
- Michael H. Bonnet, Donna L. Arand: Sleepiness as Measured by Modified Multiple Sleep Latency Testing Varies as a Function of Preceding Activity. In: Sleep. Vol. 21, Nr. 5, 1998, S. 477–483, PMID 9703587 (englisch).
- Murray W. Johns: Sensitivity and specificity of the multiple sleep latency test (MSLT), the maintenance of wakefulness test and the Epworth sleepiness scale: Failure of the MSLT as a gold standard. In: Journal of Sleep Research. Vol. 9, Nr. 1, 2000, S. 5–11, doi:10.1046/j.1365-2869.2000.00177.x, PMID 10733683 (englisch).
- Cornelia Sauter, Heidi Danker-Hopfe: Multiple Sleep Latency Test. In: Somnologie. 2013, doi:10.1007/s11818-012-0598-1 (englisch).
- S3-Leitlinie Nicht erholsamer Schlaf/Schlafstörungen der Deutschen Gesellschaft für Schlafforschung und Schlafmedizin (DGSM). In: AWMF online (Stand 2009)
- S1-Leitlinie Narkolepsie der Deutschen Gesellschaft für Neurologie (DNG). In: AWMF online (Stand 2008)
- Shannon S. Sullivan, Clete A. Kushida: Multiple Sleep Latency Test and Maintenance of Wakefulness Test. In: Chest. Vol. 134, Nr. 4, 2008, S. 854–861, doi:10.1378/chest.08-0822 (englisch).
- Azmeh Shahid, Kate Wilkinson, Shai Marcu, Colin M. Shapiro: STOP, THAT and One Hundred Other Sleep Scales. Springer, New York 2012, ISBN 978-1-4419-9892-7, doi:10.1007/978-1-4419-9893-4.
- Murray W. Johns: Daytime sleepiness, snoring, and obstructive sleep apnea. The Epworth Sleepiness Scale. In: Chest. Vol. 103, Nr. 1, 1993, S. 30–36, doi:10.1378/chest.103.1.30 (englisch).
- Murray W. Johns: Sensitivity and specificity of the multiple sleep latency test (MSLT), the maintenance of wakefulness test and the Epworth sleepiness scale: Failure of the MSLT as a gold standard. In: Journal of Sleep Research. Band 9, Nr. 1, 2000, S. 5–11, doi:10.1046/j.1365-2869.2000.00177.x, PMID 10733683 (englisch).
- Mary A. Carskadon, Wiliam C. Dement: Sleep tendency: an objective measure of sleep loss. In: Sleep Research. Vol. 6, Nr. 1, 1977, S. 200–207 (englisch).
- Lamia Afifi, Clete A. Kushida: Clinical Neurophysiology of Sleep Disorders. Hrsg.: Christian Guilleminault (= Handbook of Clinical Neurophysiology). Elsevier, New York 2005, ISBN 978-0-444-51517-9, Multiple sleep latency test, S. 51–57.
- Mary A. Carskadon, William C. Dement, Merrill M. Mitler, Thomas Roth, Philip R. Westbrook, Sharon Keenan: Guidelines for the multiple sleep latency test (MSLT): A standard measure of sleepiness. In: Sleep. Band 9, Nr. 4, 1986, S. 519–524, PMID 3809866 (englisch).
- Merrill M. Mitler, Johanna Van den Hoed, Mary A. Carskadon, Gary Richardson, Richard Park, Christian Guilleminault, William C. Dement: REM sleep episodes during the multiple sleep latency test in narcoleptic patients. In: Electroencephalography and Clinical Neurophysiology. Vol. 46, Nr. 4, 1979, S. 479–481, doi:10.1016/0013-4694(79)90149-4 (englisch).